Dolore alla spalla: Periartrite no grazie!
Il termine periartrite è ormai obsoleto e non più utilizzato in ambito medico perché identifica un problema generico della spalla. Oggi la diagnosi di un dolore alla spalla è molto più preciso di un tempo. Fisioterapisti, ortopedici e fisiatri possono capire l’origine dei sintomi del dolore alla spalla attraverso test specifici di movimento e di evocazione del dolore.
In questo articolo infatti tratteremo le singole problematiche che causano dolore alla spalla, ognuna derivante da cause diverse, e che venivano tutte raggruppate nel passato sotto il termine di periartrite scapolo-omerale.
Dolore alla spalla e la lesione cuffia dei rotatori
La cuffia dei rotatori è un gruppo di quattro muscoli che dalla scapola si inseriscono sull’omero (osso del braccio).
I muscoli della cuffia sovraspinoso, sottospinoso e piccolo rotondo sono extrarotatori, cioè con la loro contrazione si occupano di ruotare esternamente il braccio, mentre il muscolo sottoscapolare, chiamato così perché origina nella superficie interna della scapola – quella che è a contatto con la gabbia toracica, è l’unico intrarotatore.
Essendo i principali muscoli stabilizzatori della spalla, e in particolare dell’articolazione glenomerale, possono andare incontro a condizioni infiammatorie e a lesioni. Le patologie della cuffia dei rotatori possono avvenire a causa di eventi traumatici o a causa di problematiche croniche.
Sintomi
Se si lesiona la cuffia dei rotatori i principali sintomi sono dolore acuto e la difficoltà/impossibilità di movimento. Il dolore è avvertito soprattutto quando si alza la spalla, sia anteriormente (flessione) che lateralmente (abduzione); nei casi più gravi è avvertito anche a riposo e mentre si dorme. Avrai difficoltà a effettuare tutti i movimenti sopra i 90° di abduzione e flessione anteriore e le rotazioni, ciò significa che ti risulterà molto difficile asciugare i capelli con il fono, prendere un bicchiere da una mensola più alta della tua testa, oppure allacciarti il reggiseno per le signore.
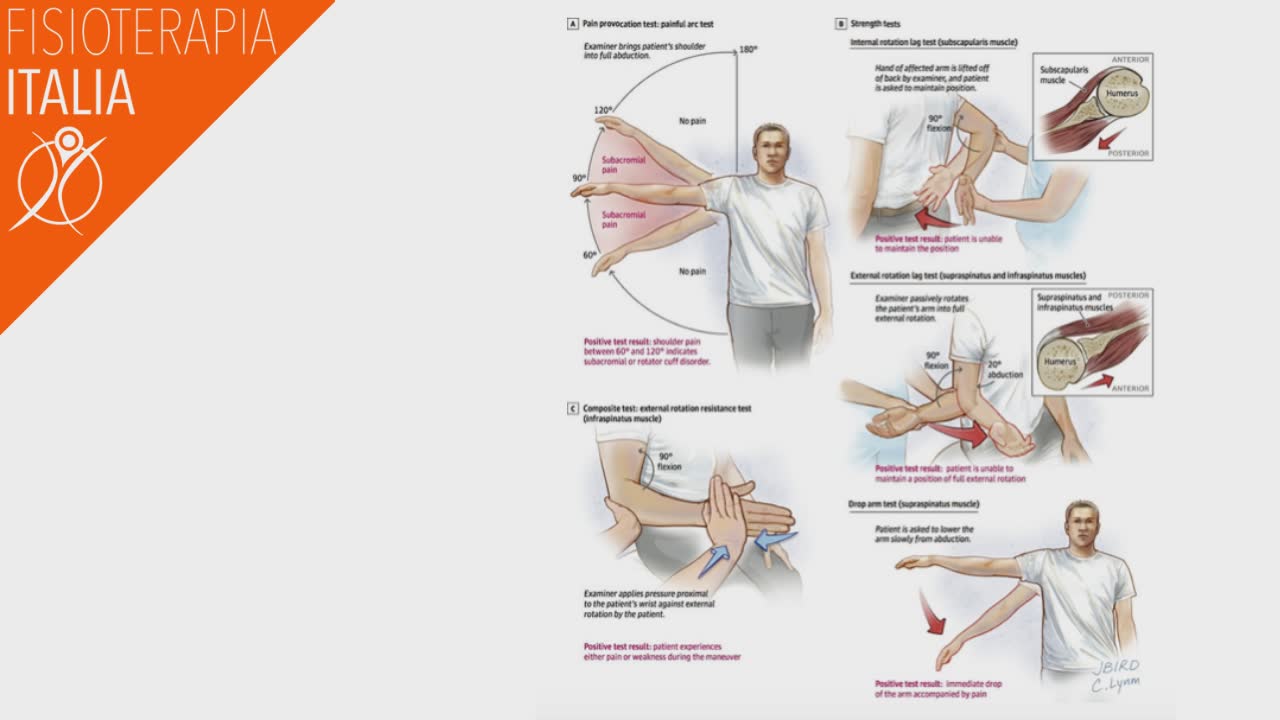
Test
I test più usati per diagnosticare una lesione della cuffia dei rotatori sono: Test di Job, Full can test, Test di rotazione esterna controresistenza in adduzione Test di Patte External Rotation Lag Sign (ERLS)
Vai allo studio: https://www.ncbi.nlm.nih.gov/pubmed/27386812/
Dolore alla spalla e la fisioterapia per la cuffia dei rotatori
La fisioterapia per la cuffia dei rotatori solitamente è un percorso lungo e impegnativo, soprattutto se si trattasse di lesione. Infatti se la lesione è importante, è necessaria la riparazione chirurgica! L’obbiettivo di questo percorso riabilitativo è quello di ripristinare un corretto movimento dell’articolazione e recuperare un adeguato tono muscolare che consenta al paziente di poter effettuare tutte le attività di vita quotidiana.
Il raggiungimento di questo traguardo avviene mediante tecniche manuali specifiche, integrate a mezzi fisici e esercizi terapeutici.
Tra i device più utilizzati in questo caso ci sono sicuramente:
Gli esercizi, soprattutto in prima fase, saranno di tipo isometrico (contrazioni a braccio fermo) e rivolti soprattutto a potenziare il movimento di extrarotazione. Successivamente si pianificano veri e propri percorsi di movimenti e carichi, al fine di recuperare al meglio la funzionalità della spalla.
Nelle prime fasi di riabilitazione, la gestione del dolore e dell’infiammazione rappresentano gli obbiettivi primari. Man mano che i sintomi migliorano - o la guarigione della ferita chirurgica procede - i deboli muscoli scapolari e della spalla sono facilitati nella loro riattivazione mediante il supporto dei muscoli delle gambe e del tronco per ristabilire le normali attivazioni accoppiate di coordinazione motoria. Infatti la spalla funge da anello tra il tronco e il braccio (catena cinematica) per permettere una funzione ottimale.
La riabilitazione funzionale della spalla dovrebbe dunque iniziare con una base stabile di supporto e di facilitazione muscolare nel tronco e nelle gambe, quindi procedere sulla scapola e sulla spalla quando i sintomi lo permettono (o la ferita chirurgica guarisce) per migliorare il controllo prossimale alla spalla.
Ecco cosi che gli esercizi a carico assiale a catena chiusa costituiscono la base per la riabilitazione funzionale scapolare e gleno-omerale, poiché simulano più da vicino le normali posizioni di scapola e spalla, recano input propriocettivi e di controllo e apportano i corretti modelli di attivazione muscolare.
Esempio: se dovete prendere un oggetto posto sopra uno scaffale che si trova più in alto rispetto la vostra altezza , prima di poter sollevare il braccio, dovreste essere in grado di rimanere in piedi in modo stabile e magari estendere la colonna lombare per arrivare a prendere quell’oggetto, oltre che possedere una adeguata forza e controllo nella spalla.
Nelle fasi successive della riabilitazione, il controllo della spalla e della scopola assieme al recupero della forza muscolare completano il ritorno alla piena funzione quando questa viene inserita all’interno della sua catena cinematica. In questo approccio integrato, l'enfasi sulla spalla fa parte di un programma globale , piuttosto che costituire l'intero programma riabilitativo.
Consulta lo studio: https://www.sciencedirect.com/science/article/abs/pii/S1060187212000135
Dolore alla spalla e impingement sub-acromiale
Il dolore avvertito nella parte anteriore e laterale di spalla è considerato generalmente essere causato dal fenomeno dell’impingement (conflitto) tra il tendine del muscolo sovraspinato situato sopra la testa dell’omero e un osso denominato acromion presente nella parte anteriore e superiore della scapola.
I segni e sintomi sono vari e non ben definiti, per questo si definisce sindrome del conflitto sub-acromiale: infatti si può registrare un dolore a braccio elevato, debolezza ai muscoli della spalla in caso di attività oppure dolore notturno soprattutto riposando in decubito laterale sopra la spalla dolente.
Attualmente non è più accettata la teoria del conflitto per varie ragioni, come ad esempio la mancanza di prevalenza delle lesioni del tendine nella zona sotto l’acromion e si preferisce definirla “Sindrome dolorosa antero-laterale di spalla” anziché “Conflitto sub-acromiale”, questo secondo alcuni autori anche per favorire una comunicazione verso il paziente meno “aggressiva” da parte del medico e fisioterapista.
Studi:https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6915323/
https://www.tandfonline.com/doi/10.1179/1743288X11Y.0000000027
Inoltre è dimostrato che esiste una piccola associazione tra la distanza tra l’osso acromion e l’omero con il dolore e la compromissione della funzione alla spalla nei casi di dolore cronico legato alla cuffia dei rotatori , così come per il range articolare.
Vai allo studio qui: https://www.ncbi.nlm.nih.gov/pubmed/28315580
Pertanto, i medici e i fisioterapisti dovrebbero considerare altre possibilità piuttosto che focalizzare le loro terapie solo nell'aumentare lo spazio tra acromion e omero quando vengono trattati i pazienti con dolore alla spalla.
Vai allo studio qui: https://www.ncbi.nlm.nih.gov/pubmed/28315580
Fisioterapia
La fisioterapia dovrebbe focalizzarsi sul ricorso della terapia manuale soprattutto nei casi acuti e all’esercizio terapeutico progressivo anche in presenza di dolore (da gestire caso per caso).
Consigliate le mobilizzazioni rivolte all’omero, alla scapola e alla clavicola così come il rinforzo dei muscoli stabilizzatori di scapola e della cuffia dei rotatori assieme al ricorso alla tecnologia per gestire l’infiammazione e il dolore:
laser ad alta potenza,
tecarterapia,
l’ipertermia.
Oppure per stimolare la rigenerazione dei tessuti e combattere le calcificazioni
le onde d’urto.
Una volta raggiunta una forza accettabile, si può procedere verso un lavoro più propriocettivo e funzionale.
Dolore alla spalla e la tendinite del capo lungo del bicipite
Il capo lungo del bicipite origina dal tubercolo sopraglenoideo della scapola e si inserisce nella tuberosità del radio (osso dell’avambraccio). Ha un ruolo importante anche nel controllo del movimento della spalla, in particolare nella flessione anteriore e nell’abduzione. È un muscolo che si contrae in moltissimi movimenti della spalla e per questo può andare frequentemente incontro a infiammazioni o lesioni. Le lesioni del capo lungo del bicipite avvengono soprattutto quando si solleva un carico molto pesante, ed è evidente ad occhio nudo come il muscolo bicipite ceda verso il basso, formando una specie di palla sulla parte anteriore del braccio, in prossimità del gomito. Nella maggior parte dei casi la tendinite invece è causata sia da sovraccarichi del muscolo bicipite che da disfunzioni di movimento della spalla.

Sintomi
Uno dei principali sintomi che distingue un interessamento del capo lungo del bicipite è il dolore localizzato nella parte anteriore del braccio, lungo il decorso del tendine. Il dolore viene esacerbato nei movimenti di flessione anteriore del braccio e di flessione di gomito.
Test
Test di Yergason: il test di Yergason richiede che il paziente ponga il braccio al suo fianco con il gomito flesso a 90 gradi e supinato contro la resistenza. Il test è considerato positivo se il dolore è riferito al solco bicipitale.
Speed Test: il paziente cerca di flettere la spalla contro la resistenza con il gomito esteso e l'avambraccio supinato. Nei casi associati all'instabilità del capo lungo del bicipite, il paziente può lamentare una sensazione di "clic" o di “fuoriuscita”del tendine situato nella parte anteriore di spalla.
Vai qui: https://www.aafp.org/afp/2009/0901/p470.html
Fisioterapia
La fisioterapia per il capo lungo del bicipite può essere di carattere conservativo, per le infiammazioni, o di tipo pre e post operatorio per alcune lesioni. Si hai letto bene, “alcune” perché non sempre si sceglie di operare, soprattutto se si tratta di soggetti anziani.
Questo tendine è trattato con mezzi fisici (laser, tecar, ipertermia, ultrasuoni), tecniche manuali come il massaggio manuale e quello trasverso, ed esercizi che possano ripristinare la sua funzione ossia la flessione del braccio e dell’avambraccio, nonché il controllo motorio della spalla.
Ad esempio il movimento libero dal dolore può essere raggiunto con tecniche manuali proprie del bagaglio del fisioterapista quali mobilizzazioni passive ,attivo-assisitite, o contro-resistenza. Il corretto ritmo tra scapola e spalla può essere raggiunto tramite un programma di rinforzo consistente in un carico basso che dovrebbe cominciare con con focus sugli stabilizzatori scapolari, sulla cuffia dei rotatori e sul tendine del bicipite.
Vai qui: https://journals.lww.com/jaaos/Citation/2010/11000/Long_Head_of_the_Biceps_Tendinopathy__Diagnosis.2.aspx
Dolore alla spalla e l'instabilità di spalla
L’instabilità di spalla è una delle condizioni più frequenti per cui i pazienti si recano in un centro di fisioterapia. Questo perché la spalla è un’enartrosi, un’articolazione che si muove sui tre piani dello spazio, e questa grande mobilità sebbene ci consente di muovere al meglio l’arto superiore, risulta essere il tallone d’Achille di questa articolazione. Le condizioni più note di instabilità sono le lussazioni e le sublussazioni. Si parla di lussazione quando un’articolazione esce totalmente dalla sua sede anatomica, mentre si chiama lussazione quell’evento traumatico in cui l’articolazione esce solo in parte.
Come sai la spalla ha cinque articolazioni, e di queste quella più soggetta a lussazione è l’articolazione gleno-omerale, tra la testa dell’omero e la fossa glenoidea della scapola.

Sintomi
In caso di lussazione il sintomo principale è il dolore acuto associato a un’impossibilità di movimento. L’articolazione viene riposta in sede mediante una manovra di rotazione esterna e abduzione. In caso di lussazione, si seguono due strade:
- se si tratta del primo episodio e non risultano evidenti particolari problematiche, a un periodo di immobilità con tutore segue la riabilitazione;
- mentre se le sublussazioni possono essere frequenti e ripetute nel tempo e possono generare infiammazioni alla borsa subacromiale, o infiammazioni / lesioni ai muscoli della cuffia dei rotatori, in particolare al tendine del muscolo sovraspinoso.
Test
Tra i segni clinici più evidenti in caso di lussazioni anteriori dell’articolazione gleno-omerale c’è il segno del solco, dove è ben visibile la testa omerale nella parte anteriore del braccio che non è in sede. Altri test clinici molto usati sono Test del cassetto anteriore e posteriore e il Relocation Test.
Fisioterapia
La fisioterapia ha l’obbiettivo di recuperare la stabilità dell’articolazione. In una prima fase del ciclo terapeutico si utilizzano dispositivi fisici ad alta tecnologia come laser, tecar, onde d’urto o anche terapie classiche ma sempre efficaci, se utilizzate con le giuste indicazioni come gli ultrasuoni, allo scopo di ridurre il dolore e l’infiammazione locale e stimolare la biologia dei tessuti, successivamente si effettua molto lavoro attivo, allo scopo di rinforzare il più possibile corretti schemi di movimento e muscoli stabilizzatori.
La ricerca di Basmajian ha stabilito che il muscolo sovraspinoso e in modo minore anche le fibre posteriori del muscolo deltoide svolgono un ruolo chiave nel mantenimento dell'allineamento gleno-omerale. Altre ricerche (Chaco e Wolf) inoltre ci suggeriscono che il sovraspinoso previene la sublussazione verso il basso dell'omero. Altri dati mostrano che la struttura legamentosa più importante per mantenere la corretta posizione della spalla e anche per prevenire la sublussazione della spalla è il legamento gleno-omerale inferiore.
Questo legamento è molto importante durante la rotazione esterna e contiene l’omero in sede durante ad esempio un movimento con il braccio alto e ruotato esternamente (come il lanciare un oggetto).
Gli interventi iniziali di fisioterapia possono includere:
- Esercizi di mobilità tra passivi, assistiti o attivo-assistiti
- Stabilizzazione scapolare
- Esercizi di rinforzo isometrico e di bassa intensità
- Terapia manuale diretta al gleno-omerale, acromion-clavicolare e sterno-clavicolare
- Terapia manuale della colonna cervico-toracica e alle costole superiori.
Le fasi tardive della riabilitazione comprendono il rinforzo resistivo progressivo, la propriocezione e gli esercizi specifici per il ritorno allo sport. Vai qui: https://www.bmj.com/content/350/bmj.h2537
Dolore alla spalla e la Slap lesion
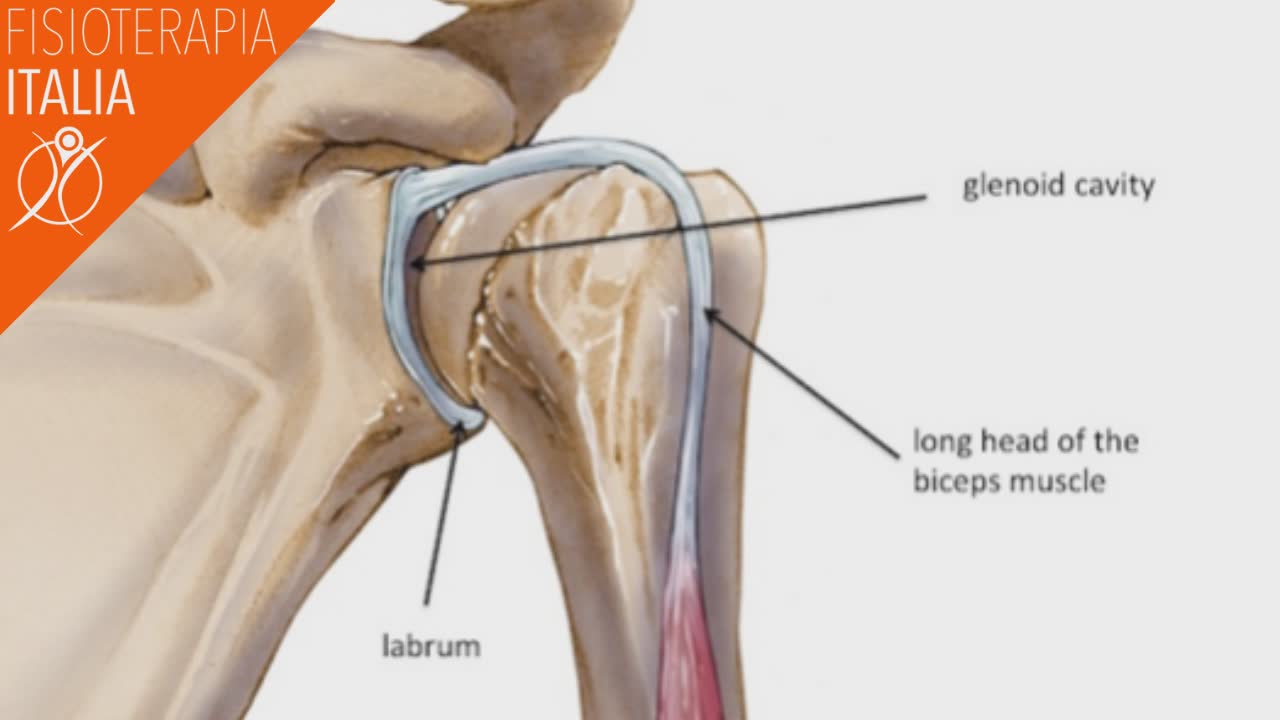
Si parla di slap lesion quando si lesiona il cercine glenoideo della scapola, in particolare nel suo margine superiore. Infatti la parola SLAP è l’acronimo inglese di Superior Labral tear from Anterior to Posterior, che può essere tradotto nella nostra lingua come lacerazione antero-posteriore del labbro (cercine glenoideo) superiore".
Sono stati identificati un totale di quattro tipi di lesioni labrali superiori che coinvolgono l'ancoraggio del bicipite.
- Il tipo I riguarda la sfilacciatura degenerativa senza distacco dell'inserimento del bicipite.
- Il tipo II è il tipo più comune e rappresenta un distacco del labbro superiore e del bicipite dal bordo glenoideo.
- Il tipo III rappresenta una lacerazione del labbro a manico di secchio con un inserto di tendine del bicipite intatto nell'osso.
- Il tipo IV, il meno comune e rappresenta una lesione del tendine del capo lungo del bicipite con una lacerazione a forma di secchio dell'aspetto superiore del labbro.
https://www.jospt.org/doi/full/10.2519/jospt.2009.2850
Sintomi
Dolore alla spalla, soprattutto nel margine superiore, e particolare difficoltà nei movimenti over-head (sopra la testa). Riduzione della forza e sensazione di poca stabilità nell’articolazione.
Test
Il terapista può scegliere i 2 test sensibili tra i seguenti 3:
- Test di rotazione a compressione
- Test di Bren
- Test di apprensione anteriore
Per il test specifico, il terapista può scegliere tra i 3 seguenti:
- Speed test
- Il test di Yergason
- Test di carico al bicipite
Fisioterapia
La fisioterapia può essere di carattere conservativo o pre / post-operatorio. In entrambi i casi si lavora con un programma di esercizi rivolto al recupero della stabilità articolare, in caso di operazione chirurgica si dovrà prestare attenzione anche al trattamento della cicatrice e di eventuali aderenze connettivali.
Sono raccomandati il ricorso agli esercizi di stretching della capsula posteriore, come lo sleeper stretch e lo stretching con braccio addotto orizzontale, ed esercizi per la stabilizzazione della scapola , oltre che il recupero della rotazione interna (GIRD).
Studi: https://journals.sagepub.com/doi/abs/10.1177/0363546510370937?journalCode=ajsb
https://www.jospt.org/doi/full/10.2519/jospt.2009.2850
Possono essere scelti sedici esercizi di riabilitazione della spalla sulla base di numerosi studi di elettromiografia e di raccomandazioni cliniche riguardanti la riabilitazione di pazienti con lesioni SLAP: (https://journals.sagepub.com/doi/10.1177/0363546514526692)
- flessione in avanti in posizione laterale
- estensione incline
- canottaggio seduto
- protrazione di scapola (sporgenza con il gomito esteso)
- push-up in ginocchio
- flessione in avanti in rotazione esterna e supinazione dell'avambraccio
- full can (elevazione nel piano scapolare in rotazione esterna)
- rotazione interna a 20 ° di abduzione
- rotazione esterna a 20 ° di abduzione
- rotazione interna a 90 ° di abduzione
- rotazione esterna a 90 ° di abduzione
- flessione del gomito nella supinazione dell'avambraccio
- uppercut (flessione anteriore della spalla e flessione e supinazione del gomito)
- diagonale in rotazione interna
- diagonale in rotazione esterna
Dolore alla spalla e la discinesia scapolare
Si tratta di un’alterazione del normale movimento della scapola sulla gabbia toracica, si ha dunque una difficoltà di controllo motorio.
Sintomi
I principali sintomi della discinesia della spalla sono:
- debolezza muscolare,
- ridotta funzionalità e mobilità del braccio
- dolore in particolari posizioni.
Osservazione clinica della discinesia scapolare
La classificazione di discinesia scapolare secondo Kibler è suddivisa in 3 tipologie e raccomanda di osservare la scapola nei movimenti di elevazione del braccio sostenendo qualche chilo di sovraccarico per valutare gli effetti dell'affaticamento sulla stabilizzazione scapolare (vai qui: https://www.ncbi.nlm.nih.gov/pubmed/12469078)
Tipo 1: prominenza nell'angolo inferiore a seguito dell'inclinazione anteriore della scapola nel piano sagittale. Si trova più comunemente nei pazienti con disfunzione della cuffia dei rotatori. (vedi capitolo “dolore alla spalla e la fisioterapia per la cuffia dei rotatori”).
Tipo 2 o mediale: prominenza dell'intero bordo scapolare mediale a causa della rotazione interna della scapola sul piano trasversale. Questa si verifica più spesso in pazienti con instabilità gleno-omerale (“vedi capitolo dolore alla spalla e instabilità di spalla”).
Tipo 3: elevazione prematura della scapola e si riscontra nei pazienti con problemi alla cuffia dei rotatori o nello squilibrio muscolare.
Test
Test di retrazione scapolare: il fisioterapista aiuta l'elevazione attiva del braccio applicando un'inclinazione posteriore e un movimento di rotazione esterno alla scapola. Questa procedura può essere utilizzata insieme ad altri test come Neer's, Hawkin's-Kennedy e il Jobe test. Il test è positivo se il dolore del paziente diminuisce o il range di movimento migliora.
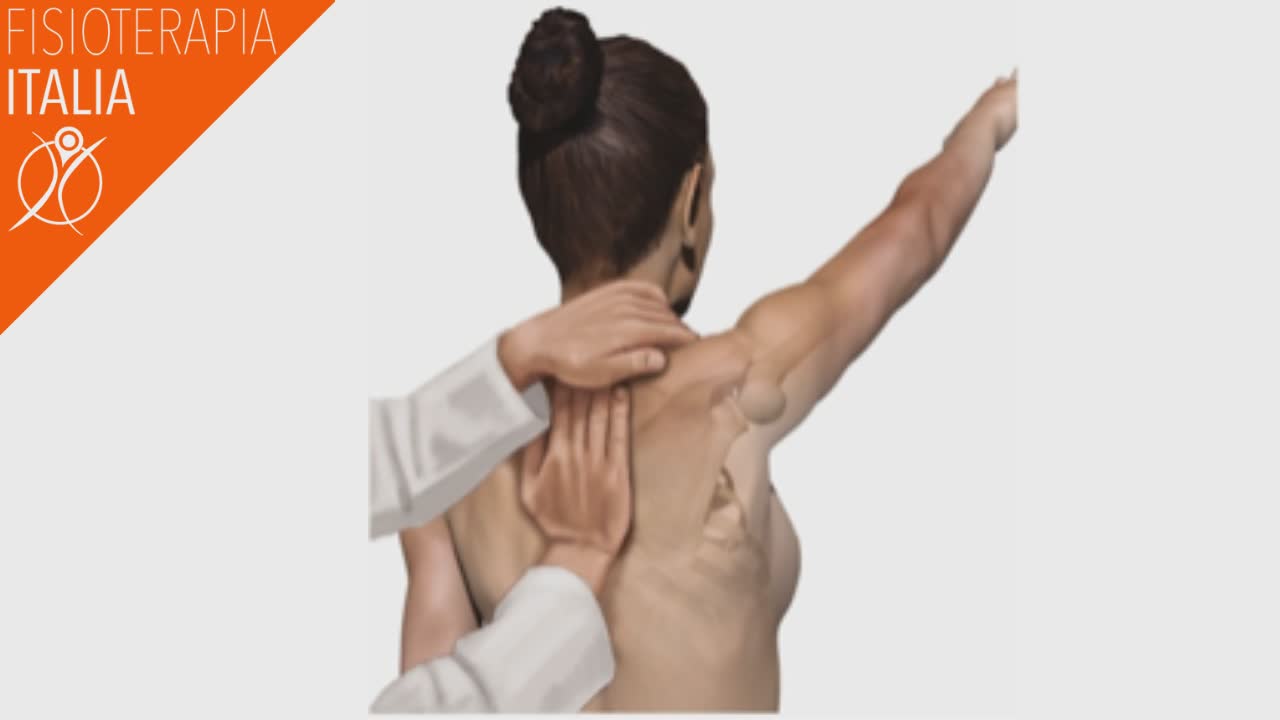
Test di assistenza scapolare: il fisioterapista applica un aiuto alla dinamica scapolare accompagnando la scapola nella rotazione esterna e verso l’alto del bordo inferiore.
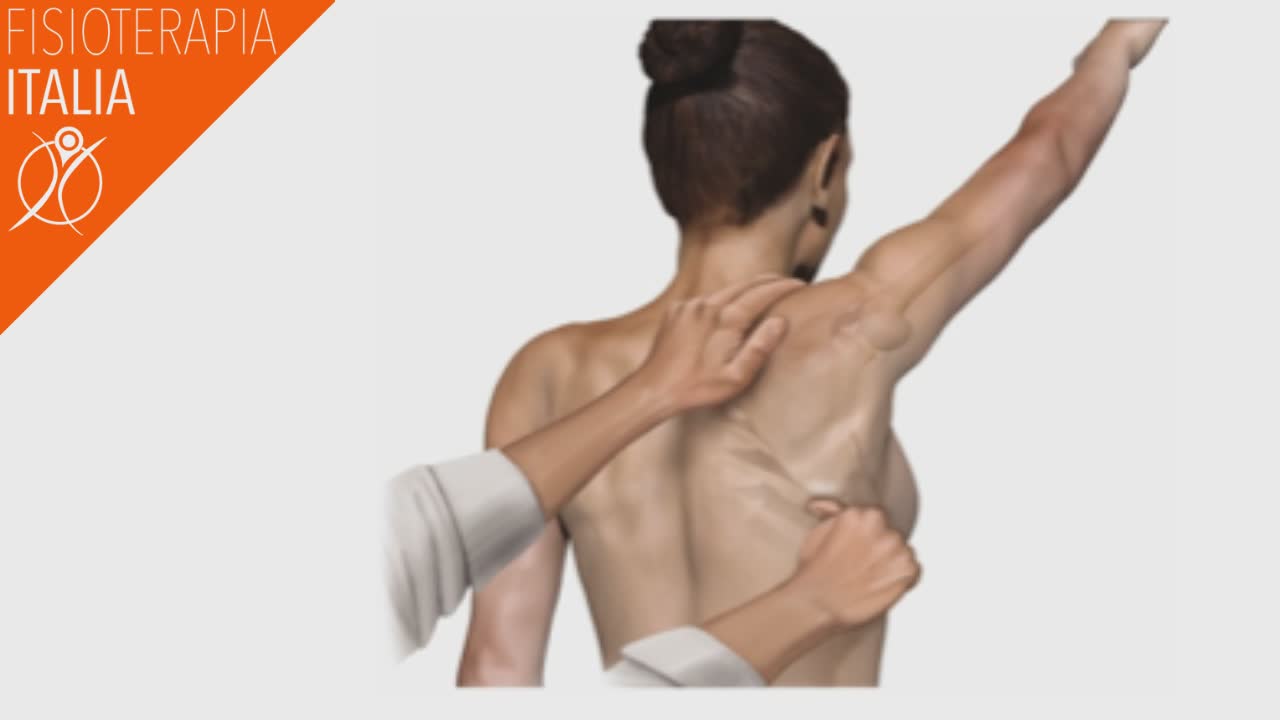
Test di spinta alla parete: il paziente esegue piegamenti alla parete o a terra 15-20 volte. La debolezza dei muscoli scapolari (principalmente il serrato anteriore) causa la scapola alare ossia uno scollamento del bordo mediale che risulta molto prominente.
Fisioterapia
Il ciclo terapeutico è incentrato sull’ottimizzazione del controllo motorio della spalla che in condizioni del genere risulta alterato. In condizioni di forte dolore, si integra l’esercizio terapeutico con la terapia fisica come laser, tecar e correnti antalgiche.
Risulta utile focalizzarsi sul rinforzo dei muscoli quali romboidi, trapezio e dentato anteriore

Lo stretching delle strutture più retratte risulta importante come per i muscoli pettorali e la capsula posteriore della spalla che assieme possono causare un mal posizione della spalla (vai qui: https://www.sicot-j.org/articles/sicotj/full_html/2019/01/sicotj180138/sicotj180138.html)
Altre cause di dolore alla spalla
Trigger point/Tender point
Si tratta di condizioni dolorose del tessuto muscolare che si sviluppano per diversi motivi:
- sovraccarichi,
- micro traumi ripetuti,
- disfunzioni di movimento.
Si diagnosticano mediante la palpazione (digitopressione) del fisioterapista che evoca un dolore riferito dal paziente lontano dal punto (trigger) o dolore locale (tender) con il ricorso anche dei test manuali di forza muscolare.
Si trattano con tecniche manuali come la compressione ischemica, lo stretching con eventuale ghiaccio, esercizi di rilassamento e consigli posturali: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3039607/
Problemi cervicali
La cervicale può produrre condizioni dolorose alla spalla, poiché è collegata ad essa dalle fasce muscolari e dal tessuto nervoso periferico. Molto spesso infatti, un problema di movimento del tratto cervicale, come a livello della quinta e sesta vertebra, può sviluppare dolore all’altezza dell’inserzione del deltoide, oppure in altre sedi dell’arto superiore.
Le scuole di Terapia Manuale insegnano che, per appurare un interessamento del tratto cervicale alla sintomatologia, si pone la spalla nella posizione in cui compare il dolore e poi si fa muovere il collo in tutte le direzioni. Se la mobilità del collo cambia il sintomo significa che il tratto cervicale rientra tra le cause della problematica e risulta quindi fondamentale agire nella risoluzione delle disfunzioni a tale livello tramite la terapia manuale, l’esercizio terapeutico e il ricorso alla terapia fisica.

Conclusioni
Il dolore alla spalla può essere causato da diverse strutture anatomiche:
- tendini,
- legamenti,
- muscoli nervi,
- ossa.
In caso di trauma e conseguente dolore intenso è consigliabile recarsi al pronto soccorso per verificare l’eventuale la presenza di fratture. Diversamente se il dolore è comparso in modo progressivo è opportuno fare una valutazione da un medico o da un fisioterapista specializzato.
Attraverso una valutazione funzionale potrà capire quale struttura sta provocando dolore alla spalla. In caso di dubbi clinici o di un’importante impotenza funzionale sarà utile effettuare una risonanza magnetica, che rimane l’esame diagnostico più importante per le strutture della spalla.
Luca Luciani



 Vuoi navigare al meglio dal tuo smartphone?
Vuoi navigare al meglio dal tuo smartphone? 











 CHIAMA ORA
CHIAMA ORA