Cosa è l’esercizio terapeutico?
L’American Medical Association utilizza la “Current Procedural Terminology” (CPT) tramite la quale definisce le varie terapie al fine della fatturazione. In base al CPT, l’esercizio terapeutico è tale quando il paziente viene istruito ad eseguire esercizi specifici rivolti alla debolezza, perdità di mobilità articolare, al recupero della resistenza e della stabilizzazione (Chodzko-Zajko et al 2009) in seguito a una malattia,una lesione o uno stato di sofferenza. Si tratta di un compito cognitvo-motorio per superare una specifica disfunzione di movimento ed efficace per trattare i sintomi e segni della condizione.
Questi esercizi possono non rappresentano attività funzionali. Le attività terapeutiche invece sono quelle che usano compiti dinamici e funzionali tratti dalla vita quotidiana per migliorare i range di movimento o la forza. Ad esempio svolgere l’esercizio in quadrupedica con il sollevamento alternato degli arti per attivare i multifidi della schiena in caso di mal di schiena è un esercizio terapeutico perché contribuisce alla presa di coscienza dei muscoli e all’attivazione muscolare ma non rappresenta una attività terapeutica perché non siamo degli animali a quattro zampe e quindi non possiede una diretta traduzione nella vita reale; al contrario raccogliere un oggetto da terra invece assume i connotati di una attività terapeutica all’interno del setting riabilitativo.
L’esercizio o le attività diventano terapeutiche nel momento in cui si indirizzano specificatamente a disturbi o lesioni dell’apparato muscolo-scheletrico o di altri apparati di un paziente e presentano una precisa posologia, (volume, intensità, tipologia e durata della contrazione che tenga conto della soglia del dolore e della sua latenza) a seguito di un ragionamento clinico ed esame obbiettivo da parte del fisioterapista. La ricerca suggerisce che l’esercizio terapeutico è capace di gestire il dolore agendo sui suoi meccanismi modulatrici;
- ipoalgesia,
- riduzione della sommazione temporale degli stimoli nocicettivi,
- alterazione della percezione del dolore.
(Naugle et al 2012; O’Connor et al 2015, Vaegter et al 2015)
L’esercizio generale, quale sottocategoria dell’attività fisica , quindi non terapeutico, si indirizza alla fitness del soggetto con il fine di migliorare o mantenere una o più componenti della adattabilità fisica (fonte OMS) nel soggetto senza disturbi quindi sano. La ricerca mostra come l’inattività fisica sia legata ad una salute muscolo-scheletrica nefasta (Teichtahl et al) e che una bassa forza muscolare negli adolescenti sia legata alla disabilità in età matura (Henriksson et al) Non esiste la lombalgia ma le lombalgie, cioè diversi tipi di disfunzione della colonna vertebrale che posso causare dolore nell’area del rachide lombare soprattutto in presenza di movimento.
Per ogni tipo di disfunzione è quindi indicato uno specifico tipo di programma di esercizio terapeutico. In relazione a ciò e alla suddivisione delle patologie in base al movimento che riproduce i sintomi lamentati dal paziente, la Sahrmann nel 2002 e O’Sullivan nel 2000, inquadrano similmente le patologie della schiena e soprattutto di quelle lombari. O’Sullivan, riprendendo il pensiero esposto da Dupuis et al. nel 1985 il quale ritiene che la localizzazione della lesione dominante nel movimento determina i pattern d’instabilità manifesta, suddivide i modelli di movimento patologico in 4 patterns:
- flessione;
- estensione;
- scivolamento laterale;
- multi direzionale
Schematizzazione grafica dei pattern delle aree spaziali di movimento disfunzionale (O’Sullivan 2000)
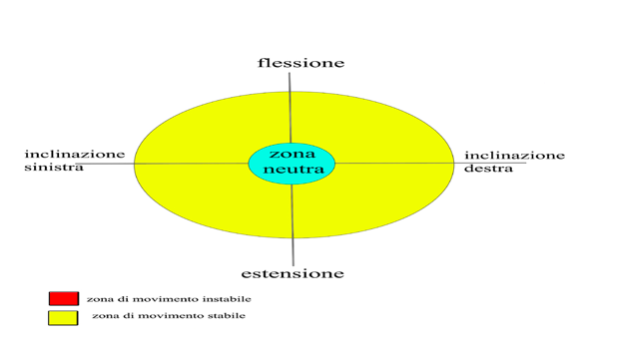
Schematizzazione grafica di pattern di instabilità in flessione (O’Sullivan 2002)
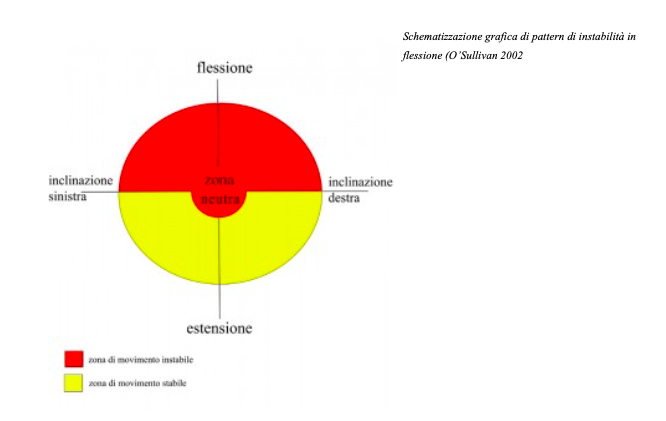
Esempio pratico: se la sintomatologia dolorifica in un mal di schiena si manifesta durante il movimento di flessione, secondo una interpretazione mio-fasciale del problema risulta necessario ricercare la causa disfunzionale all’interno del sistema miofasciale di competenza, quello che gestisce tale movimento (Colonna 2006): la catena statica dinamica posteriore (fig. 2) e/o la catena di flessione (fig. 3). In questa tipologia di paziente la posizione seduta causa o aumenta il dolore mentre quella eretta lo riduce.
A questo punto rimane da chiedersi:
- ma quale tipologia di trattamento è il più corretto e il più suffragato da prove di efficacia per il paziente con mal di schiena?
- Come facciamo noi fisioterapisti a capire quale paziente rappresenti il miglior candidato alla somministrazione di data azione terapeutica?
Classificazione basata sul trattamento e sua evoluzione
Secondo le linee guida cliniche per la lombalgia pubblicate da Delitto et al,
"Le migliori evidenze disponibili supportano un approccio di classificazione che de-enfatizza l'importanza di identificare specifiche lesioni anatomiche dopo che lo screening con bandiera rossa è completato."
Nella riabilitazione e fisioterapia solo una corretta e precisa diagnosi funzionale può individuare il più utile e benefico trattamento per il paziente che tenga conto anche degli eventuali rischi. Esistono diversi sistemi di classificazione del paziente, ma solo uno è supportato da una sostanziale quantità di prove. Questo sistema di classificazione basata sui trattamenti (CBT) distingue 4 sottogruppi di pazienti che sono trattati con interventi specifici a seconda della loro classificazione. Questi rientrano nella fase 1 del percorso riabilitativo il cui obbiettivo è la gestione del dolore e la riduzione dei sintomi sperimentati dal paziente, Questi sottogruppi includono:
- Mobilizzazione/Manipolazione
- Esercizio specifico e direzione preferenziale (flessione, estensione, spostamento laterale)
- Esercizi di stabilizzazione
- Trazione
Questo sistema fu inizialmente proposto da Delitto et nel 1995 ma si è evoluto in questi vent'anni. Di seguito una tabella creata da Fritz 2007 et al che include sia i criteri originali sia la revisione proposta nel 2007.
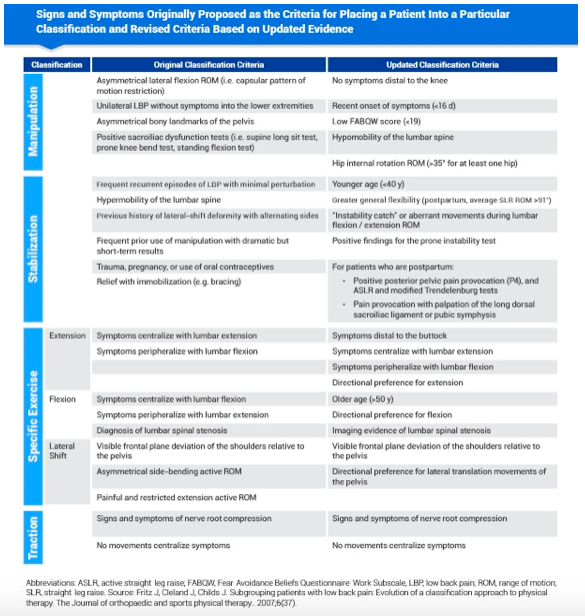
Recentemente, l'approccio CBT alla gestione della lombalgia ha subito un'altra revisione al fine di affrontare diverse limitazioni che sono venute alla luce dalla sua revisione nel 2007. Alrwaily e colleghi hanno riconosciuto che il sistema attuale era carente nell'affrontare gli aspetti biopsicosociali del mal di schiena e che il processo di categorizzazione non era abbastanza efficiente.
Infatti uno dei maggiori problemi con il sistema CBT del 2007 proposto da Fritz et al era l'incapacità di abbinare i pazienti al proprio gruppo di trattamento appropriato. Una valutazione di Stanton nel 2011 ha stabilito che quando un paziente non corrispondeva nell’indicazione di un intervento specifico, erano ampiamente raggruppati nella categoria di stabilizzazione o semplicemente rimanevano non classificati. Oltre a questo difetto, un altro studio condotto da Stanton et al ha rilevato che quasi il 25% dei pazienti soddisfa i criteri per almeno due delle categorie di trattamento incluse.
Al fine di affrontare questi limiti, Alrwaily ha rivisto ancora una volta il sistema di classificazione nel 2015 (vedi immagine sotto). Il paziente è diretto verso la gestione medica, la gestione della riabilitazione o l'autogestione. Questa determinazione si basa sulla presenza / assenza di bandiere rosse e deficit neurologici. Una volta che il paziente è passato alla gestione della riabilitazione, le categorie di classificazione sono state ampliate per indirizzare i pazienti verso gli approcci terapeutici corretti. Invece di suddividere le categorie nei specifici interventi sopra menzionati (manipolazioni, esercizi ecc), sono ora suddivisi in gruppi logici di intervento (modulazione dei sintomi, controllo del movimento/stabilizzazione e ottimizzazione funzionale) che corrispondono a trattamenti specifici. Questa ulteriore differenziazione impedirà ai pazienti di essere categorizzati in più gruppi o di non essere classificati in nessuno di questi.
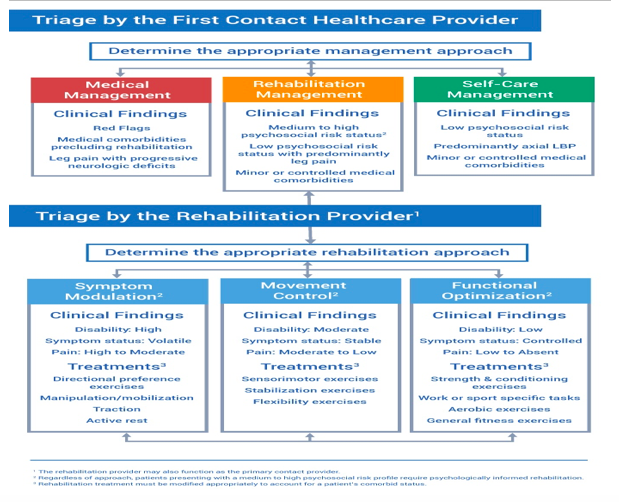
La classificazione basata sul trattamento produce risultati migliori: cosa dice la ricerca
Nel 2000, Fritz et al hanno pubblicato uno studio prospettico di coorte che esaminava gli esiti dei pazienti a breve termine dopo aver abbinato i sottogruppi dei pazienti alle rispettive strategie di trattamento. Questo studio ha valutato i risultati di 120 pazienti sottoposti a fisioterapia per la LBP acuta. Mentre la valutazione iniziale di Fritz di questa strategia di trattamento non confrontava i suoi effetti con le cure standard, forniva un supporto preliminare alla sua efficacia. Più tardi nel 2003, sempre Fritz et al hanno condotto uno studio controllato randomizzato su 78 pazienti confrontando il loro sistema di classificazione basato sul trattamento con le attuali linee guida cliniche per i pazienti con LBP acuto. I pazienti con LBP di durata inferiore a 3 settimane sono stati ammessi dopo essere state escluse le "bandiere rosse".
I soggetti assegnati al gruppo delle linee guida (LG) sono stati trattati con esercizi aerobici a basso stress (tapis roulant o cyclette stazionaria), esercizi di ricondizionamento muscolare generale e consigli per rimanere il più attivi possibile entro i limiti del loro dolore.
I pazienti nel gruppo della classificazione basata sul trattamento (CG) sono stati valutati e assegnati al sottogruppo più appropriato. A seguito dell'assegnazione, sono stati poi trattati in base al sistema proposto da Delitto et al. A 4 settimane, rispetto a LG, il CG aveva miglioramenti medi statisticamente significativi all'interno del gruppo in:
- Oswestry (22,5 v. 11,6),
- SF-36 PCS (-13,6 v. -8,0)
- Miglioramento della soddisfazione media con il trattamento
In termini di costi, dei 20 pazienti che hanno assunto il 51% delle spese mediche totali 13 provenivano dal gruppo LG e solo 7 dal CG. Onde evitare costi maggiori individuali e per la sanità, la classificazione basata sul trattamento potenzialmente può risultare un approccio più economico.
Perché funziona: interventi superiori o vale il principio di corrispondenza al sottogruppo di trattamento?
Brennan et al hanno pubblicato uno studio randomizzato controllato che ha studiato l'impatto degli interventi comparando i sottogruppi di classificazione corretti di pazienti con LBP non specifico con quelli non corretti. Nella valutazione di 123 pazienti, quegli individui che sono stati abbinati all'approccio di trattamento corretto hanno dimostrato maggiori miglioramenti a breve e lungo termine della disabilità rispetto a quelli che non lo erano. I pazienti nel gruppo per loro idoneo hanno ottenuto miglioramenti significativamente maggiori nei punteggi medi di Oswestry a 4 settimane (29,9 vs 23,3) e a un anno rispetto al baseline (33,3 vs 26,1).
Inoltre, il 78% dei soggetti nel gruppo corretto ha raggiunto la progressione verso uno stadio successivo di trattamento, mentre una % inferiore dei pazienti inseriti nel gruppo non idoneo ha raggiunto questo traguardo (p = 0.039). Questo studio suggerisce che l’applicazione di un approccio basato sul trattamento nella gestione del LBP acuto sia da perseguire.
I risultati dipendono dall'esperienza del medico e fisioterapista?
Gli studi di cui sopra forniscono al sistema di classificazione basato sul trattamento un adeguato supporto basato sull'evidenza, ma è abbastanza affidabile per l'utilizzo diffuso da parte dei fisioterapisti?
Fritz et al hanno valutato l'affidabilità inter-esaminatore con clinici di diversa e variegata esperienza sull’esame valutativo relativo al sistema di classificazione basato sul trattamento.
La valutazione includeva:
- 10 fisioterapisti "alle prime armi" (<5 anni di esperienza, nessuna esperienza nell'uso del sistema di classificazione)
- 10 fisioterapisti "esperti" (5 anni di esperienza, nessuna esperienza nell'uso del sistema)
- 10 fisioterapisti "esperti" (hanno utilizzato il sistema clinicamente e partecipato a ricerche che hanno coinvolto il sistema)
I pazienti sono stati distribuiti uniformemente a ciascuna categoria di fisioterapisti con 24-25 pazienti visitati da ciascuno. L'accordo finale tra i fisioterapisti sul posizionamento dei pazienti all'interno dell'algoritmo decisionale di classificazione era del 75,9%, correlato a un valore kappa di 0,60 (accordo moderato). Inoltre, non vi era alcuna differenza significativa nel valore kappa a seconda dell'esperienza dell’esaminatore. All'inizio di quest'anno, Henry et al hanno condotto uno studio simile con 12 terapeuti che valutavano 24 pazienti totali. Questo piccolo studio ha prodotto un accordo totale sulla classificazione dell'80,9% e un valore kappa di 0,62 (accordo moderato-buono), che concorda con il precedente studio di Fritz et al.
Classificazione per il programma di esercizio di stabilizzazione
Nella fase 1 della riabilitazione per i pazienti con mal di schiena, la gestione del dolore è di prioritaria importanza. In questo articolo sarà trattato solo la classificazione del paziente che può beneficiare nella fase 1 o degli esercizi di stabilizzazione o di quelli specifici a direzione preferenziale. Più avanti qui vedremo come organizzare la fase 2 del percorso terapeutico.
La modulazione della fisiologia neuro-muscolare delle strutture plastiche proprie della colonna lombare è un obbiettivo importante nei programmi riabilitativi dei pazienti con mal di schiena (LBP) aspecifico. Sebbene possa esistere un legame tra LBP e debolezza muscolare lombare, la ricerca ha prodotto alcuni risultati contrastanti. Alcuni ricercatori segnalano differenze di forza tra soggetti asintomatici e quelli con mal di schiena Mayer mentre altri riferiscono modesta associazione (Ogon et al) Studi recenti indicano che proprietà quali la resistenza muscolare (Hultman e t al), l’equilibrio muscolare (Lee et al) e il controllo neuromuscolare (Luoto e t al) possono essere più importanti della massima forza muscolare nella prevenzione e nella riabilitazione dei pazienti con LBP. Una colonna lombare priva di qualsiasi attività muscolare è altamente instabile, anche sotto carichi molto bassi (Panjabi e t al.)
L'attività muscolare è quindi importante per il mantenimento della stabilità spinale come durante un sollevamento nella vita di tutti i giorni e nei movimenti rotazionali. I muscoli erettori spinali forniscono la maggior parte della forza estensoria necessaria per il sollevamento di carichi e per il mantenimento della stazione eretta (Bogduk et al). La rotazione è prodotta principalmente dai muscoli obliqui addominali (Macintosh et al) e assieme alla maggioranza delle fibre muscolari degli erettori spinali lombari mancano di inserzioni ripetitive ai segmenti spinali lombari e sono quindi incapaci di stabilizzarli nei movimenti.
Esame per la classificazione di stabilizzazione
A seguito dell’anamnesi e della raccolta dati del paziente che conducono a una classificazione propria di stabilizzazione spinale, come ad esempio frequenti episodi di LBP a seguito di perturbazioni minime, o deformità e atteggiamenti antalgici (ad es. spostamento laterale del tronco) con episodi precedenti, o sollievo a breve termine dalla manipolazione spinale, una storia di traumi, uso di contraccettivi orali, o miglioramento dei sintomi con l'uso di un corsetto (Delitto et al)
Altri autori raccomandano tecniche palpatorie per rilevare la presenza di uno "step-off" tra i processi spinosi di vertebre adiacenti o test di movimento intervertebrale passivo per rilevare l'ipermobilità (Maitland, Paris). L'affidabilità di queste tecniche, tuttavia, è stato messo in discussione, e la loro validità non è stata dimostrata (Maher e t al). Altri sottolineano movimenti aberranti come prova funzionale di instabilità che si verifica durante il test del ROM attivo (Paris, Kirkaldy): questi sono descritti da numerosi autori come segno di instabilità segmentaria (Kirkaldy, Nachemson, Ogon); tuttavia questi movimenti non sono mai stati correlati ai sintomi del pazienti o indagati negli studi di diagnostica per immagini.
Hicks et al (2002, 2005)e Rabin et al.(2014) hanno studiato una regola di predizione clinica (CPR) per la previsione di quali pazienti con LBP possono trarre beneficio da un approccio di trattamento rivolto alla stabilizzazione. I fattori più importanti sono:
- numerosi episodi precedenti di LBP, in particolare se il paziente ha meno di 40 anni e segnala che la frequenza degli episodi è in aumento
- movimenti aberranti durante il ROM attivo
- ipermobilità rilevata durante il test di movimento accessorio passivo da prono
- sollevamento della gamba (Straight Leg raise, SRL) maggiore di 91 gradi
- il test positivo di instabilità da prono.
Sembra che i movimenti aberranti durante i test di ROM attivo e il test di instabilità da prono rappresentino le variabili più importanti per classificare un paziente nel gruppo di esercizio terapeutico di stabilizzazione.
Punti chiave di segni e sintomi legati alla classificazione di Stabilizzazione secondo la ricerca:
- Meno di 40 anni
- Più di 3 precedenti episodi di LBP
- Almeno 1 segmento spinale lombare ipermobile (valutato tramite il test Spring lombare)
- SLR maggiore 91 gradi
- Movimenti aberranti durante il movimento attivo di flessione/estensione
- Positivo il test di instabilità spinale da prono
Da Hicks, G.E. (2002): Predictive Validity of Clinical Variables Used in the Determination of Patient Prognosis Following a Lumbar Stabilization Program [doctoral dissertation]. University of Pittsburgh; Hick 2005; Rabin 2014
In piedi, al paziente viene chiesto di eseguire una flessione e una estensione. Possono verificarsi diverse aberrazioni di movimento e sono considerati come segni che conducono alla classificazione del paziente nel programma di stabilizzazione. La maggior parte delle aberrazioni si verificano durante la flessione o al ritorno dalla posizione flessa. Un movimento improvviso può verificarsi al di fuori dal piano su cui il movimento è previsto (Panjabi et al) Ad esempio, il paziente può improvvisamente ruotare, eseguire piegamenti laterali o eseguire entrambe le operazioni durante la flessione così come l’atto di "arrampicarsi" che si verifica quando il il paziente sta tentando di tornare da una posizione flessa usando un supporto per aiutare ad estendere la colonna vertebrale, come ad esempio l’appoggio delle sue mani sulle cosce (Delitto et al).
Definito tale quando i sintomi dolorosi si verificano durante il mid-range di un movimento che non sono presenti né all'inizio né alla fine del movimento (Goldstein et al). Può verificarsi un arco doloroso in flessione o al ritorno dalla flessione o nella estensione da posizione neutra. Le seguenti aberrazioni di movimento come i movimenti di sostituzione, l’ “arrampicata” sulle cosce e l’ arco doloroso sono considerati segni di una classificazione di stabilizzazione che prevede l’esercizio terapeutico.
- Test di movimento accessorio passivo e Test di instabilità
Per la classificazione di stabilizzazione, il fisioterapista sta ricercando l'ipermobilità a qualsiasi livello della colonna lombare. La presenza di ipermobilità è un'indicazione per una classificazione di stabilizzazione. Il paziente giace prono con il tronco sul lettino, con gambe oltre il bordo e i piedi poggiati sul pavimento (Fig1,A e B).
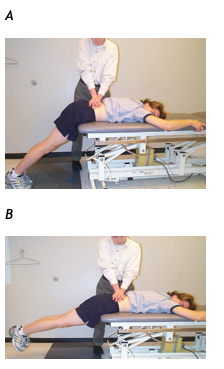
Mentre il paziente riposa in questa posizione, il fisioterapista esegue il test di movimento accessorio passivo su ogni livello della colonna lombare. Al paziente viene chiesto di segnalare qualsiasi provocazione di dolore durante i test di movimento. Successivamente, al paziente è ha chiesto di sollevare le gambe dal pavimento (le mani tengono il tavolo per mantenere questa posizione). Con il paziente in questa nuova posizione, il test del movimento viene ripetuto. Il test è positivo se un segmento lombare era doloroso nella posizione di riposo ma non è doloroso o il dolore è marcatamente ridotto nella posizione di sollevamento delle cosce. Il sollevamento delle gambe provoca l’attivazione dei muscoli estensori superficiali e profondi che aiutano nella stabilizzazione spinale. Se il test di instabilità è positivo, una classificazione di stabilizzazione è indicato per il paziente (Hicks et al)
Trattamento per la classificazione di stabilizzazione
Il trattamento dei pazienti inseriti nella classificazione di stabilizzazione comincia con l'educazione del paziente la quale dovrebbe concentrarsi nel far comprendere al paziente che il vissuto e l’esperienza del suo dolore è di natura benigna e quindi rassicurato verso una prognosi positiva. Infatti la ricerca recente ha dimostrato chiaramente che non esiste (se non nei casi gravi da “red flag”) un rapporto di causa ed effetto tra il danno strutturale e biologico alla schiena - ad esempio evidenziato tramite Risonanza Magnetica o TAC - e i sintomi e dolore sperimentati dal paziente (W. Brinjikji et al).
Il paziente va aiutato nel recuperare la sua autonomia e il movimento libero dal dolore, rinforzando le sue convinzioni positive senza che ansia o paure possano ostacolare il recupero. Questo può essere perseguito facendo acquistare al paziente fiducia nel movimento, cominciando così nel ridurre la frequenza in cui si impegna in movimenti portati a ROM accentuati ed estremi (soprattutto in fase acuta,) per evitare posizioni che potrebbe sovraccaricare le strutture di stabilizzazione passiva del colonna vertebrale come i dischi e i legamenti, accentuando magari il dolore. Il sollevamento anche di carichi leggeri da una posizione di flessione a range articolare elevato dovrebbe essere gestito a causa del potenziale danno causato da forze dirette nei legamenti e nei dischi intervertebrali della colonna lombare i quali non risultano ancora pronti per sopportare tale carico (McGill et al). I più importanti fattori psicologici da tener ben in conto per la gestione globale dei pazienti con LBP al fine di ottenere più precocemente gli obbiettivi riabilitativi previsti, sono rappresentati dalla paura del movimento e il catastrofismo con la convinzione di non poter più tornare ad una vita normale e quindi vanno rassicurati, supportati e incoraggiati. Spesso i pazienti che presentano ernie o protusioni discali magari con importanti limitazioni del movimento e/o elevato dolore neuropatico sono portati a pensare che non torneranno più in salute come prima per colpa di questo “problema” alla schiena: compito di un bravo fisioterapista e professionista sanitario sarà quello di informare il paziente che la maggior parte dei fenomeni discali ed erniari si risolveranno spontaneamente nella maggior parte dei casi, in un tempo di alcuni mesi fino ad un anno e comunicare questa informazione sortirà già effetti terapeutici e positivi al paziente (Chun-Chieh Chiu et al).
Sebbene sia importante per chiunque soffra di LBP (ricordiamo che il mal di schiena è un termine vasto, è l’espressione di un sintomo che non spiega la causa che lo provoca), i pazienti nella classificazione di stabilizzazione hanno bisogno di essere educati per quanto riguarda l'importanza del mantenimento della forza del tronco e della resistenza complessiva. La fatica può avere un effetto negativo sull’impatto della capacità della muscolatura spinale di rispondere ai carichi imposti che possono ulteriormente compromettere la stabilizzazione (Wilder et al).
Molti programmi di esercizio sono stati sviscerati per la stabilizzazione della colonna vertebrale. Anche se la letteratura supporta l'utilità del movimento attivo tramite svariati programmi di esercizi, diversi studi comparativi delle routine di stabilizzazione non hanno generalmente trovato alcuna differenza (Daneels,Mannion). Un approccio è identificare gli esercizi in modo ottimale tali da attivare i muscoli stabilizzanti della schiena senza imporre eventuali carichi potenzialmente pericolosi su di essa (Delitto, McGill). La stabilizzazione attiva avviene tramite il ricorso ai muscoli della colonna lombare che comprendono i muscoli addominali quali trasverso e obliquo interno, erettori spinali , multifido e il quadrato dei lombi. Di base gli esercizi possono essere identificati per indirizzare il paziente verso il coinvolgimento di questi gruppi muscolari (Fig da A a E).

- Muscoli addominali e trasverso dell'addome
I muscoli della parete addominale comprendono il retto addominale, obliqui esterni e interni e il trasverso. La funzione principale di questi muscoli è la flessione e la rotazione del tronco (Macintosh et al). Gli addominali obliqui hanno un aspetto più orizzontale nell’orientamento delle fibre e contribuiscono alla stabilità spinale aumentando la rigidità della colonna lombare. Gli addominali obliqui hanno mostrato di contrarsi con gli estensori spinali durante la flessione laterale o movimenti di estensione, contribuendo alla rigidità e la stabilità del dorso (Gardner et al). Il retto addominale, a causa del suo orientamento parallelo alla linea mediana del corpo, è principalmente un flessore del tronco e una sua importante funzione è quella di contenere i visceri. Il trasverso dell'addome è un muscolo addominale profondo con un orientamento orizzontale che aiuta a stabilizzare la colonna vertebrale formando un cilindro rigido.
Questa ipotesi è supportata da studi che dimostrano l'attività continua del trasverso dell'addome durante i movimenti di flessione ed estensione lombare (Cresswell et al). Gli studi hanno dimostrato che la risposta neuro-posturale a feed-forward si verifica con la contrazione del trasverso dell’addome e con il movimento degli arti (Hodges et al).Nei soggetti senza LBP, il Trasverso si contrae prima del movimento delle estremità, teoricamente per stabilizzare la colonna vertebrale in preparazione del movimento. Tuttavia, nei pazienti con dolore alla schiena, l'esordio della contrazione del muscolo Trasverso è in ritardo (Hodges et al). Ciò ha portato alla ipotesi che il trasverso dell'addome rivesta un ruolo importante nella stabilizzazione spinale. L'educazione all’attivazione del muscolo Trasverso può essere cominciato insegnando al paziente la manovra di svuotamento addominale (Richardson e t al): il paziente è incaricato di portare l'ombelico verso la propria testa e all’interno verso la spina dorsale in modo che lo stomaco si appiattisca mentre la colonna vertebrale rimanga nella sua posizione neutrale. La chiave di questo esercizio è quello di isolare gli addominali profondi ed evitare la sostituzione con il retto addominale.
Punto clinico:
i pazienti con LBP mostrano una maggiore attivazione dei muscoli superficiali rispetto a quelli profondi con conseguenze sulla stabilità, il movimento e il dolore.
Il ricorso alla palpazione per monitorare la contrazione muscolare da parte del paziente avviene tramite contatto delle sue mani nella parte interna della Spina iliaca antero superiore che fornirà spesso un utile feedback per la corretta esecuzione dell'esercizio. La posizione quadrupedica (Fig F) è anche utile per l'apprendimento della manovra di svuotamento perché la sostituzione con il retto addominale può essere più difficile in questa posizione,

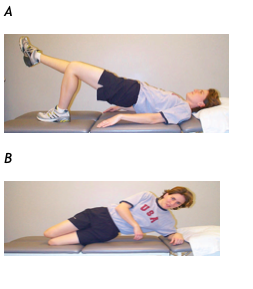
Una volta che il paziente può eseguire lo svuotamento addominale correttamente, possono essere aggiunte attività più impegnative. Dalla posizione supina, i movimenti delle gambe (marcia o il sollevamento delle gambe) possono essere incorporati mantenendo lo svuotamento addominale . L’Esecuzione di esercizi di ponte (bridging) posso essere aggiunti mantenendo la manovra, attivando così anche il grande gluteo spesso associato a debolezza o inibizione nei pazienti con LBP (vedi Fig A). È raccomandato che la manovra di svuotamento addominale si combini con altri aspetti del programma di stabilizzazione ed eventualmente essere incorporata in posizioni più funzionali che potrebbero tornare utili per ogni singolo paziente nelle attività di vita quotidiane e lavorative.
Punto clinico:
se il paziente lamenta dolore mentre è seduto al lavoro, la manovra di svuotamento dovrebbe essere usata in quella posizione per controllare i sintomi e vedere come questi progrediscono oppure, se ciò non funziona, ricercare strategie che migliorino i sintomi nella posizione seduta o altresì aumentare la tolleranza/resistenza alla posizione provocatrice. I muscoli addominali obliqui possono essere attivati efficacemente con l'esercizio di supporto laterale orizzontale (Side Plank). Questo esercizio produce alti livelli di attività negli addominali obliqui con bassa forza di compressione spinale (McGill et al). Per eseguirlo, il paziente è nella posizione laterale con le ginocchia piegate e la parte superiore del corpo supportato dal gomito. Il paziente allora solleva il bacino dal suolo (vedi Fig.B). Il il supporto laterale deve essere eseguito su entrambi i lati per raggiungere l'equilibrio di forza e di stabilità.
Punto clinico:
se un paziente ha sintomi lombari acuti e monolaterali, potrebbe essere più difficile far eseguire l'esercizio dal lato sintomatico anche per brevi periodi e per questo dovrebbe eseguire l’esercizio dal lato asintomatico per poi eseguirlo su quello sintomatico periodi sostenuti progressivamente più lunghi, partendo da pochi secondi di contrazione isometrica e/o con più ripetizioni. Se l'asimmetria di resistenza e forza esiste, l'obiettivo dovrebbe essere quello di raggiungere l'uguaglianza in entrambi i lati. L'esercizio di supporto laterale può anche essere sviluppato, in un’ottica di progressione, estendendo le ginocchia e usando le caviglie come contatto distale (Fig C), come un concomitante movimento degli arti (Fig G) o tramite appoggio su superficie instabile (Fig H)


Gli esercizi di stabilizzazione muscolare proposti da McGill (curl up, supporto laterale-plank, esercizio in quadrupedia-bird dog) sembrano ottenere risultati migliori sulla disabilità e dolore lombare rispetto alla convenzionale fisioterapia con esercizi generali (McGill).
- Erettori spinali e multifido Quadrato dei Lombi
L’attivazione dei muscoli erettori spinali può essere importante perché sono la fonte primaria di estensione per i compiti che richiedono il sollevamento (Bogduk et al).Gli estensori lombari possono essere divisi in due gruppi: la parte dei muscoli multi-segmentali degli erettori che si inseriscono sulla colonna vertebrale toracica e sul bacino, con la maggior parte delle fibre che si estendono alla regione lombare senza alcuna inserzione, e il gruppo dei muscoli erettori segmentali (multifidi) che si attaccano costantemente alle singole vertebre lombari (Kippers,Macintosh). i muscoli erettori spinali producono la forza estensoria necessaria per il sollevamento, mentre il multifido fornisce la stabilizzazione per il singolo movimento lombare (Macintosh). I multifidi hanno origine dai processi spinosi delle vertebre lombari e formano una serie di fascicoli ripetitivi che si insereriscono ai processi trasversali lombari, così come all'ileo e al sacro. Il multifido si propone di funzionare come uno stabilizzatore segmentale durante i movimenti di sollevamento e di rotazione, oltre che alla sua continua attività nella stazione eretta.
Punto clinico:
le prove attuali suggeriscono che la resistenza ridotta dei muscoli multifido possono essere un fattore di rischio per la ricorrenza di LBP (Sihvonen et al). La ricerca ha anche dimostrato che i multifidi non recuperano automaticamente tutta la forza e la resistenza dopo il primo episodio di LBP a meno che non vengano eseguiti esercizi specifici (Hides et al). Questi risultati sottolineano la necessità per i fisioterapisti di focalizzare l'attenzione sulla riabilitazione della muscolatura estensoria, con particolare attenzione al recupero della resistenza muscolare e alla correzione del movimento disfunzionale. I muscoli erettori spinali e multifidi possono essere attivati eseguendo esercizi di estensione. Attenzione deve essere esercitata, tuttavia, poiché gli esercizi di estensione tendono anche a produrre alti livelli di compressione sulla colonna lombare, che potrebbero non essere tollerati da tutti i pazienti (Callaghan et al). La posizione più sicura per cominciare il programma è rappresentata dalla posizione quadrupedica. Al paziente viene chiesto di estendere una gamba o un braccio da una posizione parallela al suolo mentre si mantiene la manovra di svuotamento addominale precedentemente spiegata. (Fig.D).
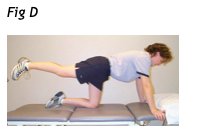
Sollevare contemporaneamente il braccio e la gamba opposti offre una attivazione più efficiente del multifido e degli erettori spinali con livelli di attività muscolare circa al 30% della massima contrazione volontaria,MVC, pur mantenendo livelli sicuri di compressione lombare (McGill et al). Lo svuotamento addominale deve essere mantenuto durante l'esecuzione degli esercizi di estensione in quadrupedica per stabilizzare la colonna vertebrale nella posizione neutra, evitando la flessione o l'estensione.
Gli esercizi di estensione possono essere trasferiti nella posizione prona ed eseguito dinamicamente invece che staticamente quando si desidera un maggiore reclutamento dei muscoli estensori, il che è spesso vero per gli atleti (gli studi di McGill e altra letteratura fanno notare altresì un elevato carico ai dischi vertebrali lombari non consigliabile nelle discopatie). Quindi da una posizione sdraiata prona, viene chiesto al paziente sollevare il tronco e le gambe dal tavolo mantenendo il bacino in contatto. In alternativa, il paziente può essere attivo nell’estensione utilizzando una sedia romana per variare l'angolo di movimento (Verna et al,vedi Fig E).
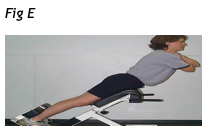
Per questi esercizi le gambe del paziente e le pelvi sono stabilizzate e il tronco non è supportato. Il paziente flette il tronco in avanti e poi lo estende contro la gravità per tornare all'inizio della posizione. Questi esercizi producono alti livelli di attività nei muscoli erettori spinali e nei multifidi (dal 40% al 60% della MVC); tuttavia, anche qui, i carichi di compressione sulla colonna lombare sono maggiori di quanto avviene nella posizione quadrupedica e potrebbero non essere tollerati agli inizi della riabilitazione (Delitto et al). L'uso di esercizi di estensione da proni come descritti dovrebbe essere limitati ai pazienti che debbano tornare alla competizione atletica o a impegnative attività lavorative,e verso chi può tollerare la forza di compressione prodotta da tali esercizi.
Punto clinico:
gli esercizi in quadrupedia saranno sufficienti per la maggioranza dei pazienti per i quali sarà quindi importante concentrarsi sulla resistenza muscolare (volume e lavoro totale di esercizio) piuttosto che su alti livelli di forza che sono da perseguire soprattutto negli atleti benché livelli sufficienti sono consigliabili da raggiungere per chiunque che abbia in cura la salute della propria schiena.
Quadrato dei lombi
Il quadrato dei lombi (QL) sembra svolgere un ruolo chiave nella stabilizzazione della colonna vertebrale durante i movimenti di flessione laterale sul piano frontale o durante forze di compressione sulla colonna vertebrale. Quando la compressione viene applicata sulla colonna vertebrale in posizione verticale, l'attività del QL è strettamente correlata all'aumento della necessità di stabilità a causa dei carichi imposti (McGill et al). L'esercizio di supporto laterale o lateral plank descritto in precedenza (fig B, C ,G, H) produce la massima attività muscolare del QL (54% del MVC) con bassi carichi compressivi: il lateral plank efficacemente si riferisce sia agli addominali obliqui che al QL e rappresenta una componente chiave in ogni programma di esercizi per la stabilizzazione spinale.
Classificare il paziente per esercizi specifici
La caratteristica clinica importante dei pazienti nella fase I è quello di trarre beneficio da routine di esercizi specifici che causino la presenza del fenomeno di centralizzazione. La centralizzazione era originariamente descritta da McKenzie come un fenomeno che si verifica durante il test del movimento lombare quando il paziente segnala che il dolore si sposta da un'area più distale del corpo o laterale a una posizione più centrale o vicino alla posizione della linea mediana nella colonna lombare.
La periferizzazione si verifica al contrario quando il paziente segnala lo spostamento del dolore da un'area più prossimale nella colonna lombare a un'area più distale o laterale. Movimenti che non producono la centralizzazione o la periferia è giudicata come “status quo” (McKenzie,Fritz). Il fenomeno della centralizzazione è una scoperta importante nei pazienti con LBP. Tali pazienti , in particolare quelli con irradiazioni al gluteo, alla coscia o al polpaccio e che non mostrano centralizzazione hanno meno probabilità di avere un esito positivo dal trattamento (Donelson,Werneke).
Long et al ha studiato pazienti con LBP cronico all’interno di un intenso e faticoso programma riabilitativo e ha rilevato che la presenza di centralizzazione durante la valutazione iniziale è stata associata con maggiore riduzione del dolore, oltre che percentuali più alte di ritorno a lavoro dopo il completamento del programma.
Karas et al trovarono che l’incapacità di centralizzare i sintomi durante la valutazione iniziale diminuiva la probabilità di ritorno al lavoro entro 6 mesi.
La presenza di centralizzazione è stata anche proposta per rappresentare un risultato importante al fine di classificare i pazienti in sottogruppi di trattamento (Delitto et al).
PUNTO CLINICO:
quando i pazienti si trovano a centralizzare durante l'esame valutativo (vedi capitolo “esame per l’ esercizio specifico”), i movimenti che producono la centralizzazione sono usati come tecniche di trattamento e da qui movimenti preferenziali ed esercizi specifici.
Tre diversi movimenti tipicamente centralizzano i sintomi: estensione, flessione o traslazioni pelviche con spostamento laterale. I tre sottogruppi di pazienti nella classificazione di esercizio specifico sono definiti dal tipo di movimento che produce la centralizzazione. Altri fattori dell'esame sono usati anche per fare una classificazione di esercizio specifico. Ad esempio pazienti che centralizzano con l'estensione e così inseriti nella classificazione di estensione spesso hanno segni e sintomi coerenti con diagnosi medica di ernia del disco intervertebrale. Questi pazienti probabilmente riferiscono che stare in piedi e camminare sono preferibili rispetto allo stare seduti la cui tolleranza da parte del paziente può essere limitata a meno di pochi minuti. È probabile che anche questi pazienti riportino che i sintomi si estendano nel gluteo o nelle estremità inferiori o in entrambi e possono rappresentare segni di compressione della radice nervosa. I pazienti che seguono una classificazione di flessione riportano frequentemente un chiara preferenza per la posizione seduta contro lo stare in piedi o il camminare, e potrebbero non avere alcun sintomo quando stanno seduti (Fritz, Katz). I pazienti che centralizzano con la flessione tendono ad essere un po’ più anziani e spesso hanno condizioni spinali degenerative o stenotiche (Fritz et al). La stenosi spinale provoca il restringimento del canale spinale e questo è esacerbato dall'estensione spinale ed è alleviato con la colonna vertebrale flessa (Penning et al). I pazienti con stenosi spinale saranno quindi spesso trovati a centralizzare con movimenti di flessione ma a periferizzare con i movimenti di estensione. La Claudicatio neurogena, definita come dolore localizzato non ben definito, parestesie e crampi di uno o entrambe le estremità inferiori , è di origine neurologica ed emerge camminando dopo alcuni secondi o minuti ma cessa quando si è seduti (Porter et al). Si verifica frequentemente con la presenza di stenosi spinale lombare (Turner et al). Segni di compressione della radice nervosa possono anche essere presente all'esame valutativo. I pazienti che soddisfano una classificazione di spostamento laterale di solito presentano una deformità con spostamento laterale visibile. Tale deformità in postura antalgica può essere definita come spostamento del tronco e delle spalle del paziente rispetto al bacino nel piano frontale (Kilpikoski et al). I pazienti con spostamento laterale il più delle volte hanno sintomi negli arti inferiori con segni e sintomi tipici della compressione della radice nervosa (Delitto et al). Le patologia del disco intervertebrale lombare sono anche comuni nei pazienti che vengono inseriti nella classificazione dello spostamento laterale (Porter et al).All'esame i pazienti che soddisfano una classificazione di shift laterale, tipicamente hanno il ROM di flessione laterale sostanzialmente asimmetrica, con limitazione del ROM di piegamento laterale nella direzione opposta alla postura antalgica accusata (Donahue et al).
Esame per l'esercizio specifico
La parte dell'esame fisico più centrale al fine di impostare nello specifico l’esercizio terapeutico per il paziente è la valutazione del movimento attivo. Il focus del test del movimento attivo non è il ROM ma piuttosto l’andamento dei sintomi al movimento (cioè centralizzazione o periferizzazione del dolore). Inoltre, la valutazione neurologica per i sintomi mediati dal nervo e la compressione della radice è richiesta per erigere un percorso terapeutico di esercizio che migliori o faccia regredire i sintomi avvertiti distalmente negli arti inferiori.
Valutazione del movimento attivo lombare:
La valutazione del movimento lombare inizia con il test di flessione laterale, flessione e estensione con il paziente in piedi. Allo scopo di rilevare la centralizzazione / periferizzazione, è importante stabilire i sintomi di base che il paziente avverte con qualsiasi movimento, cosi’ come la localizzazione e l’intensità. Al paziente viene quindi chiesto di piegarsi lateralmente a sinistra e a destra, estendersi all'indietro e flettersi in avanti. Dopo ogni movimento viene chiesto al paziente l’effetto del movimento sui sintomi. Se i sintomi sono aboliti o spostati centralmente nella zona lombare, si è verificata la centralizzazione. Se i sintomi fluttuano di intensità ma non centralizzano, il il paziente viene classificato come “status quo” rispetto a quel movimento. Se i sintomi si spostano al di fuori, lontano dalla spina lombare, si ritiene che il paziente abbia periferizzato con quel movimento. Il fisioterapista nota qualsiasi movimento che produca centralizzazione.
PUNTO CLINICO:
Il movimento che centralizza il dolore costituirà la base per l’esercizio terapeutico specifico del paziente. Se la storia del paziente suggerisce una specifica classificazione di esercizio ma i singoli movimenti in piedi sono giudicati status quo, possono essere eseguiti ulteriori test sul movimento, come effettuare i test in posizioni diverse, da seduti o sul lettino e/o con movimenti sostenuti a fine range. Flessione o estensione, o entrambi, possono essere valutati anche da seduti, posizioni supina, proni o quadrupedi. La posizione quadrupede è particolarmente utile per la valutazione perché sia la flessione che l'estensione possono essere valutate senza imporre eccessivo stress da carico sulla colonna vertebrale. Il movimento del test può essere ripetuta da 5 a 10 volte consecutivamente o può essere sostenuto per 20-30 secondi. Dopo ogni test il paziente viene interrogato in merito al suo impatto sui sintomi secondo i concetti di centralizzazione, periferizzazione o status quo. Se la centralizzazione avviene con la flessione, l’estensione o la flessione laterale, il paziente viene assegnato alla corrispondente classificazione di esercizio specifico.
Ecco il riepilogo sui risultati chiave dell'esame che portano a una classificazione di esercizi specifici:
- Centralizzazione durante la valutazione del movimento lombare attivo
- Sintomi distali al ginocchio o oltre
- Segni di compressione radicolare
- Chiara preferenza per la posizione flessa o estesa (stare seduti vs camminare o stare in piedi)
- Spostamento laterale con deformità visibile
Trattamento per la classificazione di esercizi per la flessione
Gli esercizi di flessione sono di solito più facili da eseguire in posizione supina o in quadrupedia. I pazienti candidati all’esercizio di flessione troveranno molto comoda la posizione supina con le cosce e le ginocchia flesse. Da questa posizione, il paziente può portare un ginocchio singolo o entrambe le ginocchia al petto per creare ulteriore flessione della colonna lombare. Le ginocchia al petto rappresentano una posizione che può essere mantenuta per 20-30 secondi e ripetuta. Un altro semplice esercizio di flessione da questa posizione è effettuare una rotazione pelvica posteriore.
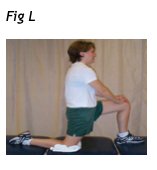
Il paziente è incaricato di appiattire la bassa schiena contro la superficie di supporto (lettino o pavimento) per ridurre la lordosi lombare e aumentare così la flessione lombare. Anche la posizione quadrupedica è utile per eseguire gli esercizi di flessione. Da questa posizione, il paziente può spostarsi dalla posizione neutra e appoggiare i glutei sui talloni per favorire la flessione lombare (Fig. L).

Questo movimento può essere ripetuto come un delicato movimento oscillante nella flessione lombare. La mobilizzazioni da parte del fisioterapista per promuovere una maggiore flessione e per assistere il movimento attivo può servire come un trattamento aggiuntivo. Perché i pazienti in questa classificazione tendono ad invecchiare con conseguenti modificazioni degenerative, non è raro trovare la rigidità della colonna lombare e delle articolazioni dell'anca. Se viene rilevata rigidità nel colonna lombare con test di mobilità accessoria passiva, le mobilizzazioni possono essere eseguite come la mobilizzazione postero-anteriore. Il paziente è prono e quindi posizionato con la colonna lombare in flessione. Questo può essere ottenuto posizionando il lettino in flessione o utilizzando i cuscini sotto l'addome del paziente. Il clinico contatta il processo spinoso lombare da mobilizzare con l'eminenza ipotenar della mano. La forza di mobilizzazione è oscillatoria e prodotta dallo spostamento del corpo del clinico mentre i suoi gomiti sono mantenuti in estensione (Whitman et al).
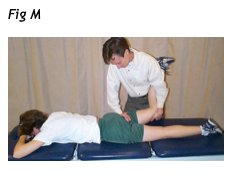
Gli esercizi di mobilizzazione o di flessibilità, o entrambi, per l'anca sono spesso indicate per i pazienti che seguono una classificazione di flessione. Se la mobilità dell'articolazione dell'anca è limitata, una maggiore richiesta di movimento nella zona lombare può avvenire a tale livello e quindi, migliorando la mobilità delle articolazioni dell'anca, può seguire una riduzione del lo stress sulla zona lombare. Se ad esempio l’anca del paziente non estende sufficientemente, la colonna lombare compenserà la maggior parte del movimento deficitario creando nel tempo stress ed eventuale degenerazione strutturale. Tecniche di stretching per i muscoli flessori delle articolazioni dell'anca (es. ileopsoas, retto femorale e tensore fascia lata, vedi capitolo “esercizi generali di resistenza e flessibilità”)possono essere indicate per tale scopo, oltre che la mobilizzazione dell'articolazione dell'anca con movimento attivo del paziente per migliorare l'estensione del femore. Il paziente è prono. Una forza postero-anteriore di mobilizzazione è diretta all’ estremità prossimale del femore. L'angolo dell'estensione dell'anca può essere aumentato per un’ulteriore progressione della tecnica di mobilizzazione (Fig M)
Trattamento per la classificazione di esercizi di estensione
La posizione quadrupedica è solitamente comoda per iniziare un programma di esercizi di estensione. L'estensione si ottiene facendo rotolare dolcemente in avanti il paziente verso le braccia e poi tornare alla posizione di partenza. Questo gentile movimento oscillante viene ripetuto da 10 a 20 volte. Un’ altra attività di base che può essere utile all'inizio del trattamento è posizionare il paziente prono. Ciò favorisce l'estensione della zona lombare. La posizione prona viene mantenuta per 30 secondi fino a pochi minuti. In tutti gli esercizi quello che conta è la risposta dei sintomi del paziente per determinare la loro efficacia. Un aumento transitorio del LBP può inizialmente verificarsi con gli esercizi di estensione.
Dopo che il paziente è a suo agio con l'estensione di base appena sopra accennata, il programma di trattamento può essere portato avanti facendo mettere il paziente appoggiato sui gomiti mentre è sdraiato da prono. Questa posizione viene mantenuta per 15-30 secondi e ripetuta più volte. Il paziente dovrà essere in grado di mantenere la muscolatura della schiena rilassata in questa posizione e mantenere il bacino in contatto con la superficie di supporto. È possibile inoltre estendere i gomiti per sollevare la parte superiore del corpo mentre il bacino rimane in contatto con la superficie di supporto. Questo esercizio si ripete da 10 a 20 volte, a seconda della forza della parte superiore del corpo del paziente (Fig. N).
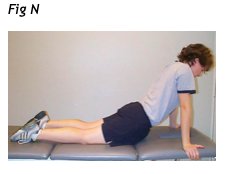
È importante rendersi conto che il mantenimento di tale posizione o l’esecuzioni di varie ripetizioni impongono stress alla muscolatura estensoria con conseguente maggiore attività spinale (Fiebert et al). Questa attività muscolare potrebbe non essere tollerata da tutti i pazienti, in particolare all'inizio del trattamento. Ricordo che i movimenti che producono la periferizzazione dei sintomi dovrebbe essere evitati durante la fase iniziale (fase 1) del trattamento, almeno fino a una sufficiente attenuazione dei sintomi in cui è poi però necessario ampliare la gamma dei movimenti terapeutici fino al normale ritorno delle attività quotidiane.
I pazienti il cui stato peggiora rapidamente con la flessione spinale possono considerare di indossare per un breve periodo un tutore onde evitare la flessione durante le fasi iniziali del trattamento, soprattutto se ciò è vissuto positivamente dal paziente. I pazienti con la classificazione di estensione può anche beneficiare dalle procedure di mobilizzazione Ideate per promuovere l'estensione lombare e per modulare il dolore. Sebbene queste siano procedure passive, possono aiutare il paziente ad ottenere più estensione attiva e pertanto sono spesso un utile complemento a un programma di esercizi di estensione. La mobilizzazione viene eseguita con il paziente prono. I contatti del clinico sono sul processo spinoso lombare da mobilizzare tramite l’eminenza ipotenar della mano. Una forza di mobilizzazione oscillatoria è prodotta attraverso il tronco del fisioterapista mentre i gomiti sono mantenuti in estensione (vedi Fig. O).
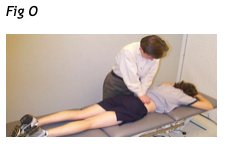
Il paziente può essere progressivamente posizionato in maggiore estensione con il paziente appoggiato sui gomiti o eseguendo un piegamento delle braccia durante la mobilizzazione.
Trattamento per la classificazione di esercizi per lo spostamento laterale
I pazienti che presentano uno spostamento laterale del tronco e che sono in grado di centralizzare i sintomi sul test del movimento di traslazione pelvica in posizione eretta, sono trattati con esercizi di correzione dell’asse tronco/pelvi. Al paziente viene insegnato di eseguire il movimento di traslazione pelvica nella direzione che ha prodotto la centralizzazione. È importante che al paziente venga insegnato di spostare il bacino nel piano frontale non semplicemente piegare lateralmente il tronco. Questa istruzione può essere facilitata mettendo il paziente all’interno della cornice di una porta e utilizzare gli avambracci per stabilizzare il tronco (Fig. P).

Il paziente viene quindi istruito ad eseguire la traslazione pelvica nella direzione appropriata (in foto verso la sinistra del paziente). Quando la deformità laterale del paziente è diminuita, il prossimo obiettivo è quello di ripristinare il ROM in estensione. Gli esercizi di correzione dello shift possono essere fatti facendo eseguire al paziente contemporaneamente anche l'estensione lombare, purché questa combinazione non crei qualsiasi periferizzazione dei sintomi. Se il paziente non è in grado di raggiungere la centralizzazione dei sintomi con i movimenti di traslazione pelvica in piedi, esistono due opzioni.
- Trattare un paziente nella classificazione della trazione tramite autotrazione (vedi capitolo successivo).
- Posizionare il paziente prono e poi gradualmente lavorare per ripristinare l'estensione lombare. Lo shift di un paziente è ridotto sostanzialmente quando non sopporta il peso del corpo contro gravità; quindi il paziente può essere in grado di centralizzare efficacemente i sintomi con una progressione da prono che comprenda il movimento di estensione partendo dalla posizione di correzione dello shift (vedere Fig. Q).
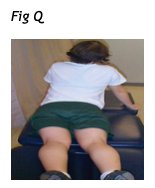
Questo può essere eseguito da prono con l’appoggio sui gomiti o con i piegamenti delle braccia a seconda dei sintomi. Sebbene questi esercizi possano essere efficaci nel centralizzare i sintomi mentre il paziente è prono, il ritorno alla posizione eretta può rapidamente far tornare i sintomi, dunque il paziente va avvisato e quindi rassicurato.
Classificazione per esercizi di trazione
L'uso della trazione non è stato supportato dalla ricerca, e non è generalmente raccomandata per i pazienti con LBP (Van Tulder, Bigos) in quanto non ha mostrato alcun beneficio. Il problema di questi studi è stato però quello di non identificare i pazienti che hanno maggiori probabilità di beneficiare dell'intervento ma invece hanno usato criteri di inclusione non specifici, ossia tutti i pazienti che corrispondono ad una definizione ampia di "acuto" o "cronico" (Beursken, Van Der Heijden). I risultati di questi studi dovrebbero essere interpretati per indicare che la trazione non dovrebbe essere un intervento ampiamente utilizzato per pazienti con LBP. Tuttavia, sembra che ci sia un piccolo sottogruppo di pazienti con LBP che possono trarre beneficio dalla trazione (Fritz et al).
Esame per la classificazione della trazione
Molto probabilmente i pazienti che montano una classificazione di trazione sintomi che si estendono negli arti inferiori, spesso distali oltre il ginocchio. Sono spesso presenti segni di compressione della radice nervosa, e il paziente potrebbe avere una diagnostica per immagini che mostri ernia di un disco. La scoperta chiave dell'esame che indica una classificazione di trazione da parte del paziente è un'incapacità di centralizzare i sintomi con qualsiasi test del movimento attivo, inclusi movimenti ripetuti e prolungati, o con movimenti in una postura alternativa.
La trazione meccanica o manuale può essere eseguita con il paziente prono o supino. Se il paziente è supino, flettendo i femori e le ginocchia con i piedi in appoggio sul lettino (posizione hook lying) tenderà a posizionare la colonna lombare in una maggiore flessione e può essere meglio tollerata dai pazienti più anziani con risultati di imaging che suggeriscono la stenosi spinale lombare. L'obiettivo di il trattamento con trazione meccanica o manuale consiste nel centralizzare i sintomi del paziente e consentire di passare a un'altra classificazione, come l’esercizio specifico. Il fisioterapista può assicurarsi che la trazione possa giovare al paziente mettendolo nella posizione hook lying ed effettuare la trazione verso di sè con una presa che avvolga la tibia prossimalmente.
Rinforzo del tronco
Fase II e sua gestione
L'obiettivo della gestione dello stage I che abbiamo fin qui trattato, è quello di ridurre il dolore e la disabilità e far progredire il paziente verso il trattamento. Gli obiettivi per la gestione dei pazienti con LBP in fase II sono più focalizzati sul miglioramento delle capacità funzionali e nell’affrontare eventuali deficit di forza o flessibilità. Un altro obiettivo della gestione della fase II è ridurre la probabilità del paziente di manifestare una recidiva di LBP. Possibili recidive sono stimate ad un 60% -80% (Bergquist, Von Korff). L'approccio terapeutico di stadio II ha tre componenti di base:
- specifici rinforzi del tronco
- esercizi generali di forza e flessibilità
- condizionamento aerobico.
Alcune prove suggeriscono che l'incapacità di riguadagnare la forza dei muscoli che stabilizzano il tronco possono aumentare il rischio di ostacolare il recupero dal LBP o l’instaurarsi di recidive (Cholewicki, Rantenen). Hides et al 96 hanno dimostrato che un programma di rinforzo del tronco e gli esercizi di stabilizzazione possono ridurre la probabilità di recidiva dopo un episodio di LBP. Se i pazienti non hanno ricevuto specifici esercizi di rinforzo del tronco come parte del trattamento nello stadio I, questi vanno somministrati una volta che il paziente si sposta nella fase II della riabilitazione.
Esercizi di rinforzo per i muscoli addominali, erettori spinali, multifido e quadrato dei lombi dovrebbero essere usati come in descritto in precedenza (vedere Fig. A- I) e secondo i seguenti esempi ( Brotzman):



Punto clinico:
il raggiungimento di una adeguata forza muscolare nei muscoli stabilizzatori giocano un ruolo importante nella prevenzione di un successive episodio di LBP e andrebbero cominciati appena le condizioni del paziente lo permettono.
Esercizi generali di resistenza e flessibilità
Oltre ad allenare i muscoli stabilizzanti del tronco, il fisioterapista può anche aver bisogno di focalizzare una parte della riabilitazione di fase II su alcuni dei grandi gruppi muscolari delle estremità inferiori. Questo è particolarmente importante quando un paziente sta avendo difficoltà a svolgere i compiti di sollevamento. La teoria attuale suggerisce che il modo corretto per eseguire un'azione di sollevamento è quella di sollevare da una posizione accovacciata e poi flettere i fianchi e le ginocchia riducendo al minimo la flessione della colonna lombare (McGill et al).Quando predomina la flessione lombare in un'attività di sollevamento, aumenta il rischio di lesioni, questo da una prospettiva però puramente biomeccanica e di forze (la comprensione del dolore è più complessa). Da una posizione accovacciata, il paziente deve avere una forza adeguata del grande gluteo e del muscolo quadricipite. Se il grande gluteo e il quadricipite sono decondizionati, il sollevamento (in teoria corretto) non può essere eseguito e il rischio di recidiva di LBP può essere aumentato. Il grande gluteo in particolare è spesso debole o inibito negli individui con LBP cronico ed è stato trovato essere più affaticabile rispetto a quelli in salute (Kankaanpaa et al). Il rinforzo del grande gluteo può essere ottenuto con esercizi di ponte a due gambe o una (bridging, fig A) o di estensione a gamba singola in quadrupedia con il ginocchio flesso per ridurre il contributo dei muscoli posteriori della coscia e questo senza offrire forze assiali esagerate sulla colonna. Al contrario quando le condizioni cliniche del paziente lo permettono, l’esercizio dello Squat è importante per reclutare tutta la muscolatura degli arti inferiori e quelli del tronco responsabili del core stability, oltre a rappresentare una attività funzionale (McGill, Vakos). È stato anche riportato che gli esercizi di equilibrio in posizione eretta possono migliorare la forza e il timing delle contrazioni del grande gluteo (Bullock et al).
Punto clinico:
sebbene un collegamento tra flessibilità degli arti inferiori e LBP sia plausibile, la ricerca non ha dimostrato in maniera chiara che ci sia una relazione di causa e effetto (Nadler et al).
Alcuni studi hanno suggerito però una relazione tra flessibilità dei flessori del ginocchio e dei flessori dell'anca con il LBP, in particolare negli adolescenti (Feldman, Kujala). Lo stretching di questi gruppi muscolari può essere importante per alcuni pazienti durante il trattamento in stadio II. La flessibilità dei muscoli posteriori della coscia può essere valutata con il test di sollevamento dell’arto (Leg raise)a ginocchio esteso. La flessibilità del flessore dell'anca viene valutata al meglio usando il test di Thomas (Greenman, pp. 462-464). Potrebbe essere necessario prestare attenzione quando si istruisce un paziente con LBP alle tecniche di stretching appropriate. Quando si allungano i muscoli posteriori della coscia, il paziente deve essere istruito di evitare l’eccessiva flessione lombare. Questo può essere ottenuto educando il paziente a mantenere il tratto lombare da neutro o maggiormente lordotico, allungando i femorali da posizione supina.
La migliore posizione per allungare i flessori dell'anca evitando lo stress eccessivo sulla colonna lombare è spesso su una posizione inginocchiata. Il paziente si inginocchia sul lato che si vuole allungare/inibire e viene invitato ad eseguire una rotazione posteriore del bacino, con seguente delordizzazione lombare, per allungare ottimamente i flessori dell'anca, in particolare il muscolo ileo psoas (nella realtà avviene una inibizione del sistema nervoso con conseguente sensazione di rilascio muscolare,Figura L).
Posizionare l'anca in leggera adduzione può coinvolgere con maggiore enfasi la banda ileotibiale.
Esercizi aerobici
L’aumento dei livelli di fitness aerobico sono stati associati a una diminuzione di incidenza delle lesioni lombari e può aiutare a evitare la recidiva (Cady et al). L'evidenza suggerisce anche che l'esercizio aerobico a bassa sollecitazione potrebbe essere efficace nel trattamento di pazienti acuti o cronici LBP (Van Tulder,Bigos). Una componente di esercizio aerobico deve essere incorporato in tutti i programmi di trattamento di fase II. Il tipo di attività aerobica dipende dalle preferenze e dalla tolleranza del singolo paziente. La camminata produce bassi livelli di compressione sulla colonna lombare ed è ben tollerato dalla maggior parte dei pazienti nella fase II. Dato che il camminare richiede anche costante e sub massimale sforzo da parte degli stabilizzatori del tronco mentre sono imposti bassi carichi di compressione sulla colonna vertebrale (Delitto et al) ,risulta un esercizio efficace per il paziente con LBP che ha progredito verso il trattamento in stadio II dopo aver risolto il dolore nella fase acuta. In tal modo programmi più sostenuti di camminata per intensità o durata possono essere considerati e proposti all’aumentata tolleranza allo sforzo del paziente.
Non tutti i pazienti con LBP, anche quelli in trattamento di stadio II, saranno in grado di tollerare il camminare come un'attività aerobica costante. Questa attività infatti richiede una posizione più estesa del tratto lombare questa posizione non può essere tollerata spesso per periodi prolungati da tutti i pazienti. Questi pazienti possono essere più adatti al ciclismo stazionario, quindi cyclette o bicicletta che permette una maggiore flessione spinale a discapito dell’estensione. Un'altra opzione per l'attività aerobica in pazienti che sperimentano un aumento dei sintomi mentre si cammina è il ricorso all’esercizio in acqua. La piscina consente di galleggiare e quindi di ridurre la forza di compressione causata dalla gravità . Questo di solito consente al paziente di camminare senza alcun aumento dei sintomi. La profondità dell'acqua sarà corrispondente alla quantità di riduzione della compressione. La progressione può quindi essere raggiunta facendo camminare il paziente progressivamente in acqua meno profonda fino a quando il paziente può tollerare di uscire dall'acqua senza alcun aumento dei sintomi.
Un altro esercizio aerobico popolare ed efficace è fare jogging o la corsa. La corsa non è stata associata ad un aumento del rischio per lo sviluppo di LBP, anzi si è visto che può idratare maggiormente il disco intervertebrale ed è stata effettivamente trovata porre i partecipanti in un rischio inferiore di cambiamenti degenerativi nei dischi rispetto alla partecipazione ad altre attività come il calcio o il sollevamento pesi (spesso in palestra gli esercizi sono svolti tecnicamente in modo non corretto o con eccessivo carico in base le capacità), (Videman et al). È stato rilevato però che la corsa può aumentare il carico di compressione sulla colonna lombare (Whitman et al), soprattutto se effettuata su superfici dure,e quindi non può essere tollerata da alcuni pazienti nella fase II della riabilitazione dopo un episodio di LBP. Se il ritorno alla corsa è un obiettivo del paziente, deve essere posta cautela e il ritorno graduale deve essere enfatizzato. Se un paziente incontra difficoltà nel ritornare a correre, l’uso di un tapis roulant senza carico (con deweighted treadmill) per ridurre la compressione e lo stress sulla colonna può essere utile. Pazienti con alti livelli di paura e convinzioni errate (kinesiofobia, catastrofismo ecc) dovrebbero essere trattati con interventi attivi, con l’esercizio terapeutico e particolare attenzione al funzionale e al miglioramento di abilità,piuttosto che verso la mera gestione del dolore.
TIRIAMO LE SOMME:
- I pazienti in stadio I hanno alti livelli di disabilità e difficoltà svolgere attività quotidiane di base. Gli obiettivi per la riabilitazione sono di ridurre i sintomi e progredire allo stadio II.
- I pazienti nello stadio II hanno livelli più bassi di disabilità ma hanno ancora difficoltà a nello svolgere compiti più complessi.
Per i pazienti dello stadio I esistono quattro classificazioni:
- manipolazione /mobilitazione, esercizio specifico, stabilizzazione e trazione.
- l pazienti nella classificazione di manipolazione / mobilizzazione tendono ad avere una più recente insorgenza di sintomi, rigidità nella la colonna vertebrale e nessun sintomo distale al ginocchio.
- I pazienti nella classificazione di stabilizzazione tendono ad avere frequenti episodi precedenti che aumentano di frequenza, ipermobilità nella colonna vertebrale e instabilità nel test da prono. Gli interventi includono esercizi di rinforzo e ricondizionamento neuro-fisiologico per i muscoli che stabilizzano il tronco.
- I pazienti nella classificazione di esercizio specifico sono caratterizzati dalla presenza di centralizzazione durante il test del ROM lombare attivo. Gli interventi prevedono ripetuti esercizi a end-range nella direzione che produce la centralizzazione. I pazienti nella classificazione di trazione tendono ad avere segni di compressione della radice nervosa e non centralizzare con il test di movimento attivo lombare. Gli interventi comprendono la trazione meccanica o manuale e l’autotrazione.
- Gli interventi per i pazienti nella fase II si concentrano sull'eliminazione dei deficit di forza del tronco, resistenza degli arti inferiori e flessibilità con il raggiungimento di un sufficiente fitness aerobico. (Expert opinion a Delitto A, George SZ, Van Dillen LR, et al; Orthopaedic Section of the American Physical Therapy Association. Low back pain. J Orthop Sports Phys Ther. 2012;42:A1–A57)
Ecco alcuni dei lavori scientifici da cui sono stati tratti molti approcci e concetti sviscerati ed espressi in questo articolo:
Delitto (2016), linee guida mal di schiena.
APTA (2015), Classificazione basata sul trattamento per il mal di schiena.
Fritz (2007), Evoluzione della classificazione nella fisioterapia.
Linee guide europee (2006).
Linee guida italiane (2002), 113 pagine.
I contenuti di questo articolo hanno scopo puramente divulgativo e non possono in alcun modo sostituirsi a valutazioni di un medico o a diagnosi mediche, o alla valutazione e trattamento del Fisioterapista. Risulta declinata pertanto qualsiasi responsabilità per danni a cose e o persone derivanti dall'applicazione diretta o indiretta di qualsiasi informazione presente in questo portale, e raccomanda ai suoi visitatori di consultare il personale medico e sanitario di riferimento.



 Vuoi navigare al meglio dal tuo smartphone?
Vuoi navigare al meglio dal tuo smartphone? 
























 CHIAMA ORA
CHIAMA ORA